
ÜBERSICHTSARBEIT
Beitrag von Tele-Health zur „smarten“ Gesundheitsversorgung
Contribution of Telehealth to Smart Healthcare
Patrick L. Scheid a
a Bundeswehrzentralkrankenhaus Koblenz, Abteilung XXI – Mikrobiologie; Labor für Med. Parasitologie
Zusammenfassung
Je mehr Technologie und Medizin ineinander verwoben werden, desto mehr werden Telemedizin, Tele-Health bzw. „Virtual Health“ in Zukunft zur Normalität werden. Die Bandbreite reicht dabei von Sensor-Technologien bis zu Service-Leistungen und Anwendungen bzw. Applikationen. Die Verknüpfung des Internet of Things (IoT) und des Gesundheitswesens (Healthcare) erfolgt durch eben dieses „Tele-Health“ (inklusive Virtual Health, E-Health oder Telemedizin). Tele-Health ist der Link von „Internet of Things“ zur smartem Gesundheitsversorgung.
Die Anwendungsbereiche von Telemedizin als prozessunterstützendes Werkzeug („tool“) in der Gesundheitsversorgung sind recht zahlreich. Durch die Evaluationen von evidenzbasierten Telemedizinanwendungen „in Nutzung“ sind die Benefits, die sich durch deren Nutzung ergeben, gut beschrieben und überzeugend. Voraussetzung ist eine erfolgreiche Entwicklung und Implementierung einer Telemedizin – Anwendung.
Telemedizin-Anwendungen im Sanitätsdienst der Bundeswehr gibt es mittlerweile seit einigen Jahren, entsprechende Erfahrungen liegen vor. In der Sektion B der Abteilung XXI des Bundeswehrzentralkrankenhauses findet die wissenschaftliche Betreuung der „Telemedizin im Sanitätsdienst der Bundeswehr“ statt.
Schlüsselworte: Telemedizin, Tele-Health, Telemedizin-Benefits, Telemikrobiologie, smarte Gesundheitsversorgung
Summary
The more technology and medicine are interconnected, the more telemedicine, telehealth and virtual health will become a standard in the future. The spectrum ranges from sensor technologies to services and software. The „Internet of Things“ (IoT) and the healthcare system are linked by this „Telehealth“ (including Virtual Health, E-Health or Telemedicine). Telehealth is the link from „Internet of Things“ to „Smart Healthcare“.
Numerous applications of telemedicine are in use as process-supporting tools for healthcare. Benefits arising from evidence-based telemedicine applications „in use“ are well described and convincing. Successful development and implementation of a particular telemedicine application is absolutely required.
Telemedicine applications have been available in the medical service of the Bundeswehr for several years, and corresponding experience is available. The scientific part of the „Telemedicine in the Medical Service of the Bundeswehr“ is processed in particular within the division XXI (section B) of the Bundeswehr Central Military Hospital Koblenz.
Keywords: telemedicine, telehealth, benefits of telemedicine, telemicrobiology, smart healthcare, Internet of things
Einleitung
Im privaten Bereich wird heutzutage die Heizanlage über das Smartphone eingestellt, der Gas- und Stromverbrauch per App überwacht. Der Kühlschrank ist vernetzt und ordert Lebensmittel nach, wenn nötig. Die Kaffeemaschine brüht den Kaffee, wann immer Sie es möchten und bestellt ebenfalls die Lieblingssorte nach, bevor sie zur Neige geht. Das sind Beispiele für aktuelle „Smart Home“ – Anwendungen, die über ein Kommunikationsnetzwerk verbunden sind und die aus der Ferne bedient, kontrolliert oder überwacht werden können. Es ist das „Internet of Things“ (das IoT), das aus unserer Wohnung oder unserem Haus ein „Smart Home“ macht.
Warum dann nicht auch „Smart Healthcare“? Die Konvergenz von digitalem Fortschritt und biomedizinischer Innovation kann die Gesundheitsversorgung vereinfachen bzw. verbessern. So gibt es zahlreiche Gesundheits-Apps auf dem Markt – von Firmen, die medizinische Geräte anbieten bzw. vertreiben. Insgesamt bietet die Nutzung von IoT bei der Gesundheitsversorgung doch eine faszinierende Chance. Verschiedene Gesundheitssektoren mit komplexen Daten können verlinkt werden, um eine personalisierte Medizin zu ermöglichen.
Die heutige Generation nutzt innovative Technologien alltäglich derart schnell und regelmäßig, dass mittlerweile sogar eine ähnliche Erwartungshaltung bezüglich ihrer Gesundheitsversorgung entsteht. Wer in einer digitalen (digitalisierten) Welt aufwächst, für den ist zudem die Hemmschwelle deutlich niedriger, sich auch auf dem Gesundheitssektor der verfügbaren Technologie zu bedienen, wenn diese nutzerfreundlich und sicher (Datensicherheit, IT-Sicherheit) präsentiert werden kann [43]. Die Erwartungen der Patienten werden durch das Angebot an telemedizinischen Leistungen und Möglichkeiten schon heute deutlich beeinflusst. Je mehr Technologie und Medizin ineinander verwoben werden, desto mehr wird Tele-Health bzw. „Virtual Health“ in Zukunft zur Normalität werden. Die Bandbreite reicht dabei von Sensor-Technologien bis zu Service-Leistungen und Software-Anwendungen (inkl. Applikationen. Fitness-Armbänder bzw. -uhren erobern den zivilen Markt und erlauben ein Monitoring von Vitalparametern wie Puls, EKG, Sauerstoffsättigung, Hauttemperatur, Blutzucker sowie Ess- und Bewegungsgewohnheiten. Einige dieser Sensoren, die am Körper (oder in der Kleidung) getragen werden („Wearables“), können sogar bei Überschreitung eingestellter (Schwellen-)Werte einen Alarm auslösen und sofort mit dem Arzt kommunizieren. Anwendungen zur Überwachung von Diabetes (sogar subkutane Glukose-Sensoren) oder Apnoe sind Beispiele dafür. Diese Echtzeit-Überwachung von Patienten reduziert die Kosten und spart Arztbesuche. Solche „smarten“ Healthcare-Lösungen tragen dazu bei, die ausufernden Kosten im zivilen Gesundheitswesen (vor allem bei chronisch Erkrankten) zu senken. Zudem sind die Patienten aktiv in ihre Gesundheitsüberwachung eingebunden, was wiederum die Akzeptanz für solche Geräte, Sensoren etc. signifikant erhöht.
Die Verknüpfung des Internet of Things (IoT) und des Gesundheitswesens (Healthcare) erfolgt durch „Tele-Health“ (inklusive Virtual Health, E-Health oder Telemedizin). Tele-Health ist der Link von „Internet of Things“ zur smarten Gesundheitsversorgung.
Die vorliegende Zusammenstellung mit der dazugehörigen Ableitung hat sich aus eigenen Erfahrungen ergeben, sowie durch Literaturrecherche zur Thematik „Telemedizin allgemein“ und zu diversen Telemedizin-Anwendungen.
Entwicklungen im Bereich Tele-Health bzw. Telemedizin
Schon mit dem Aufkommen der Telegrafie, später mit der Raumfahrt und dann mit dem Internet Anfang der 1990er Jahre hat man insbesondere in den hoch industrialisierten Flächenstaaten damit begonnen, die neuen Informations- und Kommunikationstechnologien auch für die medizinische Versorgung zu nutzen [39].
Bereits seit einigen Jahren zählt die Telemedizin zu einer der rasantesten Entwicklungen im Gesundheitswesen. Was einst nur als Lösung für ländliche Bereiche mit schlechter medizinischer (Grund-)Versorgung gedacht war, kann nunmehr von nahezu überall genutzt werden – gerade auch in den Städten von heute und morgen. Mittlerweile ist Telemedizin in einigen Sektoren sogar ein integraler Bestandteil der Gesundheitsversorgung. Und immer noch boomt die Telemedizin in zahlreichen Anwendungsbereichen, von der Notaufnahme bis zum Hausarzt.
Bei den direkten „Patient – Arzt“-Kontakten via Videokonferenz (VTC; „synchronous telemedicine“; „direct to consumer telemedicine“) sind wiederum zwei Modelle zu unterscheiden:
Im ersten Modell ist der Patient online mit dem Experten verbunden, der von dem Provider zur Verfügung gestellt wird. Im zweiten Modell arbeiten die Telemedizin-Provider bzw. Plattformen mit ihrem eigenen Stab an verschiedenen medizinischen Experten. Den Experten stehen für die Betreuung großzügige Zeitfenster zu.
Daher ist die Telemedizin in vielen Ländern auf dem Weg, sich als wesentliche Säule der Gesundheitsversorgung zu etablieren [40]. Standardisierte Interoperabilität ist dabei die wesentliche Grundlage des Erfolges [5].
Ein grundsätzliches Ziel der Telemedizin (bzw. Tele-Health) ist es, eine sichere und effiziente Gesundheitsversorgung zu entwickeln und zu integrieren, um den (einfachen) Zugang und die Qualität der medizinischen Versorgung zu steigern, während unnötige Kosten eliminiert werden können [17]. Von den medizinischen Anwendungen wird in erster Linie erwartet, dass sie eine verbesserte medizinische Versorgung der Patienten ermöglichen und erst in deren Folge auch monetäre Effekte mit sich bringen. Ein Patient, der schneller zielgerichtet behandelt wird, kostet das Gesundheitswesen und damit die gesamte Volkswirtschaft weniger [21]. Dabei sind die grundlegenden Anwendungsmöglichkeiten vielfältig (siehe Tabelle 1).
Tab. 1: Verschiedene Anwendungsbereiche von Telemedizin als prozessunterstützendes Werkzeug („tool“) in der Gesundheitsversorgung (siehe auch [36]):

Telemedizin ist ganz sicher eine Möglichkeit, den Einsatz von Ressourcen im Gesundheitswesen zu optimieren. Sie muss jedoch evidenz-basiert und auf beiden Seiten sicher, verantwortlich und intuitiv sein. Die Benutzerfreundlichkeit der Anwendung muss für Experten und Patienten gegeben sein [44]. Sie soll die Behandlung unterstützen, nicht die Technologie in den Vordergrund spielen. Echtzeitübertragung von Daten und Videokonferenzen ermöglichen eine bessere Zusammenarbeit mit weiteren Experten und eine „smarte“ Behandlung. Neben der akuten und ambulanten Gesundheitsversorgung hat die Telemedizin ihren Stellenwert in unserer mobilen und vernetzten Welt schnell bewiesen, die Benefits werden deutlich.
Benefits von Telemedizin-Anwendungen
Telemedizinische Anwendungen werden vor dem Hintergrund des demographisch-epidemiologischen Wandels und des Mangels an medizinischen Fachkräften vielfältige Potenziale für die Sicherstellung einer zukunftsorientierten und effizienten Patientenversorgung zugeschrieben [23]. In Tabelle 2 finden sich Beispiele für Benefits durch Telemedizin-Anwendungen.
Tab. 2: Beispiele für Benefits aus der Anwendung von Telemedizin

Kosteneinsparung
Einer der attraktivsten und immer wieder genannten Vorteile der Anwendung von Telemedizin ist die Kosteneinsparung. Einsparungspotenziale sind schwierig nachzuweisen, da zu diesem Zweck Investitions-, Betriebs- und Versorgungskosten verschiedener Beteiligter zusammengenommen werden müssen [36]. Eine auf den jeweiligen Anwendungsfall zugeschnittene Wirtschaftlichkeitsbetrachtung (Cost-beneft; Cost-effectiveness; Cost-minimizing; Cost-utility analysis) zeigt eindringlich, wieviel Einsparungspotential in Telemedizin steckt [22]. Hard benefit factors und soft benefit factors sollten berücksichtigt und klar beziffert werden, dann werden die Vorteile klar und schnell belegbar sein. Vermeidung von Fahrtkosten, Reduzierung der Krankenhauseinweisungen und der Dauer des Krankenhausaufenthaltes sind Faktoren, die bei akuter oder gerade auch chronischer Erkrankung eine erhebliche Rolle spielen (siehe Tabelle 2). Die Vermeidung von medizinischen Transporten kommt noch dazu.
Aufgrund der Aufarbeitung der tatsächlich anfallenden Kosten für Material, Personal und die rechtliche Absicherung für die definierten telemedizinischen Arbeitsabläufe konnten Mengengerüste für Rentabilitätsstudien entwickelt werden, um die Finanzierbarkeit telemedizinischer Projekte bereits im Planungsstadium beurteilen zu können. Die Planungskomponenten umfassen medizinische, rechtliche, ökonomische, technische, datenschutzrechtliche und qualitätsmanagementorientierte Aspekte [36]. Wartezeiten und Entwicklungszeiten werden (und müssen) in Zukunft deutlich reduziert werden. Wenn es uns gelingt, Gesundheitsversorgungsmodelle zu entwickeln, die auch mit zukünftigen Innovationen noch zusammenzubringen sein werden, wird weltweit eine Verbesserung der Gesundheitsversorgung zur Verfügung stehen.
Ressourcenschonung und Infektionsschutz
Ein verstärkter Einsatz von Telemedizin könnte zu einer Entlastung der verfügbaren Ressourcen führen. Gerade auch für häufig auftretende infektiöse Erkrankungen wie grippale Infekte wäre eine Vermeidung von Praxisbesuchen mit entsprechendem Ansteckungsrisiko für Patientinnen und Patienten und medizinisches Personal sinnvoll [37]. Insbesondere in den Zeiten der jährlichen Influenza-Epidemie sowie anderer Epidemien (oder einer Pandemie), wie beispielsweise der Coronavirus-Pandemie durch SARS-CoV-2 (COVID 19), kann gerade der Einsatz telemedizinischer Verfahren (Video-Sprechstunde o. ä.) grundlegend zur Vermeidung der Verbreitung von Infektionen beitragen (Infektionsschutz).
Für die Einführung von neuen Telemedizin-Anwendungen ist der Nutzen, im Sinne medizinischer Ergebnisqualität und ökonomischer Effekte, von zentraler Bedeutung. Dies gilt auch für die Frage nach dem medizinischen Innovationsgehalt telemedizinisch gestützter Diagnostik und Therapie [2].
Nicht nur die möglichen Benefits für die Patienten sollten beachtet werden, sondern auch die Vorteile für die Mitarbeiter im Gesundheitsdienst. Neben den vordergründigen Vorteilen (bessere Patientenversorgung, Einfluss auf Public Health und Kosteneinsparung) zeigt sich, dass die Mitarbeiter im Gesundheitsdienst sich wieder auf die eigentlichen Kernaufgaben konzentrieren können und ihre Durchhaltefähigkeit steigern. Telemedizin (bzw. Telehealth) ist eine praktikable Lösung für flexible Arbeitsgestaltung, Optimierung der Arbeitsabläufe und damit Arbeitszufriedenheit. Und all das sollte sich wieder gewinnbringend auf die Patienten auswirken.
Effizienzsteigerung
Die Effizienzsteigerung ist wohl eher sogar beim klinisch tätigen Arzt zu spüren, dessen Produktivität erhöht wird, während Reisekosten bzw. Reisezeiten gesenkt werden. Aus diesem Blickwinkel stehen bei der Anwendung telemedizinischer Verfahren die Kostenreduktion und die Reduktion von Arztbesuchen mit allen Facetten im Mittelpunkt. Der Experte kann von verschiedenen Orten aus arbeiten und seine Expertise zahlreichen Kunden zur Verfügung stellen. Die Auswirkungen auf die Work-Life-Balance sind nicht zu unterschätzen, was wiederum Motivation, Resilienz und damit letztlich auch wieder die Patientenzufriedenheit verbessert. Ein besseres Management der zur Verfügung stehenden Kapazitäten führt sogar zu einer möglichen Erhöhung der „betreubaren“ Patientenzahl im gleichen Zeitansatz verglichen mit dem konservativen Arztbesuch. Eine Verlagerung der „Öffnungszeiten“ ist bei den Anwendungen von „Virtual Health“ auch problemlos möglich, was wiederum ebenfalls den Patienten zu Gute kommt, die arbeitstätig sind, oder bei denen die Probleme außerhalb der üblichen Öffnungszeiten auftreten. Ferner wird die Anzahl von Terminversäumnissen ebenfalls zurückgehen, nicht genutzte bzw. nutzbare Zeitfenster fallen weg oder werden deutlich seltener.
Patientenzufriedenheit
Neben einer Wirtschaftlichkeitsbetrachtung ist auch die Überprüfung der Patientenzufriedenheit wichtig. Im Rahmen von QS/QM sollte diesem Umstand Rechnung getragen werden. Die Werte liegen nach ersten Einschätzungen aber sehr hoch. So berichtet GlobalMed, ein Telemedizin-Provider aus den USA von 94 - 99 % „sehr zufriedenen Patienten“ (GlobalMed 2019) [32]. Immer wenn Telemedizin als Verbindung zu Experten genutzt wird, kann der Nutzen nochmals durch multidisziplinäre Teams maximiert werden. Dies bedeutet, dass interdisziplinäre Meetings durchaus mehr Vorteil bringen, als es ohne Telemedizin und digitale Anwendungen der Fall wäre. Ein Teil dieser Meetings kann bereits heutzutage durch Videokonferenzen und gemeinsame digitale Arbeitsplattformen ersetzt werden.
Weitere Benefits
Teleteaching und E-learning (electronic learning; elektronisch unterstütztes Lernen) Möglichkeiten sind weitere Benefits, die durch Telemedizin-Anwendungen leicht erreichbar sind [32]. Die Möglichkeit, digitale Bilder zu teilen, ist effektiver als beispielsweise Studierende an Mikroskope zu verteilen (Telemikrobiologie, Telepathologie, Teleparasitologie). Telelearning beschreibt dabei den ortsunabhängigen Zugriff auf medizinische Ausbildungsinhalte. Ähnliches gilt für Tele-Education. In der Ausschöpfung des Potenzials von Teleteaching und anderen Anwendungen in medizinischen Einrichtungen durch Expertennetzwerke gelingt eine qualitative Effizienzsteigerung der Gesundheitsdienstleister (Beitrag zum Wissensmanagement). Die kontinuierliche Mitarbeiterschulung ist durch den Wegfall der Wegezeiten wesentlich effizienter umzusetzen [36].
Evidenzbasierte Telemedizinanwendungen „in Nutzung“
Auf der Ebene der Bundesländer werden seit Jahren telemedizinische Strategien mit Nachdruck betrieben. Die E-Health-Initiative hat auf Bundesebene in Deutschland zudem nachhaltige Impulse gegeben. So hat sich die Telemedizin in Deutschland in den letzten Jahren deutlich entwickelt. Oft handelt es sich um regionale, teilweise hocheffiziente Insellösungen. Daher wird das immer öfter eingerichtete, sogenannte „Telemedizinzentrum“ in klinischen Einrichtungen genauso wichtig werden wie das Echolabor [19].
Erfahrungen bezüglich einer intersektoralen telemedizinischen Kooperation aus der Notfallmedizin, der Intensivmedizin und der Rehabilitationsplanung für geriatrische Traumapatienten liegen beispielsweise im Universitätsklinikum Aachen vor [23].
Die Bedeutung von Telemedizin hat zu einem regelrechten Paradigmenwechsel in der Beziehung Experte/Experte bzw. Arzt/Patient usw. geführt. Dabei steht auch in Deutschland im Vordergrund, Telemedizin vor allem in strukturschwachen Regionen schneller und nachhaltiger zur Anwendung zu bringen [6].
Die Telemedizin hat bereits eine längere kulturelle Tradition und ist technologisch längst im Alltag angekommen [3]. Telemedizin wird heutzutage schon weltweit effektiv in vielen Bereichen eingesetzt, wie beispielsweise in Radiologie, Kardiologie, Endokrinologie, Nephrologie, Mental Health, Dermatologie, Mikrobiologie, Parasitologie, Audiologie, EKG-Diagnostik, Sonografie und Zahnheilkunde.
Heutzutage werden die bei uns schon als „old school“ eingestuften Telemedizin-Anwendungen immer noch (mit steigenden Anwendungszahlen) weltweit betrieben oder erst gestartet. Die Facetten von Telemedizinanwendungen sind auch bei der Betrachtung dieser bereits länger genutzten Anwendungen zahlreich und divers.
Die Vielseitigkeit der Einsatzmöglichkeiten von Telemedizin ist ein Faktor für den enormen Erfolg und den boomenden „Virtual Health“-Markt. Networking, die Anwendung bei Naturkatastrophen, bei Olympischen Spielen, beim Bergsteigen sowie die oben genannten Standardanwendungen boomen immer noch. Auf universitärer Ebene unterstützen Experten via Telemedizin kleine Universitäten in Afrika oder stehen für eine second opinion zur Verfügung (Telekooperation). Telemedizin hat bereits durch die „old school“ Telemedizinanwendungen die Gesundheitsversorgung gehörig verändert und dabei geholfen, dass Gesundheitsversorgung diejenigen Patienten erreicht, die ansonsten nicht davon profitieren könnten.
Bei der Teleradiologie werden einzelne Bild- oder Filmsequenzen mittels asynchroner Verfahren übertragen. In Deutschland greifen in regionalen Verbünden die Nutzer auf das Expertenwissen sowie die 24/7 Bereitschaft in den Expertenzentren zu. Hierbei gibt es auch länderübergreifende telemedizinische Großprojekte (z. B. deutsch-polnische Kooperation bei der medizinischen Versorgung in Nordwest-Polen, Mecklenburg-Vorpommern und Brandenburg). Bereits 2002 wurde in Vorpommern die Telemedizinmodellregion „Pomerania“ (mit 35 Kliniken) gestartet [19].
Die Teleneurologie ist ein Beispiel für synchrone Telemedizin (bzw. synchrone Kommunikation). Die klinische Untersuchung erfolgt durch einen erfahrenen Neurologen mittels Videounterstützung (oft durch Teleradiologie unterstützt) (Bergh et al. 2015). Die digitale Pathologie mit der Anbindung mehrerer Partner ist als Telepathologie ebenfalls ein bereits länger genutztes Verfahren. Die Pathologie baut auf das Erkennen von Mustern in zuvor angefertigten, ggf. gefärbten lichtmikroskopischen Präparaten. Daher ist die Pathologie hervorragend als telemedizinische Anwendung geeignet [7]. Die Regionalisierung des Arbeitsablaufs findet hier schon länger in ähnlicher Weise statt wie bei der Teleradiologie praktiziert. Die Versendung digitaler Bilder verbessert die Effizienz und die Qualität der Diagnose zudem und ist bereits mehrfach validiert worden. Der Verbleib in elektronischen, gut geschützten Datenbanken oder elektronischen Gesundheitsakten eröffnet weitere Vorteile sowohl im individualmedizinischen als auch Public Health-Bereich.
Auch im Bereich der Notfallversorgung werden Telemedizinanwendungen eingesetzt (pre-hospital care). Wenn auch Telemedizin nicht in jedem medizinischen Notfall eingesetzt werden kann, so steigt doch die Zahl der Nutzer auch in diesem Bereich, so z. B. auf Ölbohrstationen im Meer ohne medizinische Betreuung. Die Kosten/Nutzen-Rechnung fällt in diesen Bereichen sogar besonders positiv aus, wenn Notfalleinsätze bzw. Evakuierungen durch Luftfahrzeuge (insbesondere Rettungsflugzeuge oder Hubschrauber) vermieden werden können und medizinische Hilfe unmittelbar „virtuell“ zur Verfügung gestellt werden kann.
Auch bei der Anwendung der Telemedizin (hier Tele-Mental Health; Tele-Therapie) in Bereichen der Psychiatrie oder Psychologie geht es um die Vermeidung von Kosten und Fahrten zu oft weit entfernten Kliniken/Experten, Verbesserung des (schwierigen) Zugangs zu solchen Experten und die Reduzierung/Vermeidung langer Wartezeiten aufgrund der hohen Nachfrage verbunden mit einem Fehl an therapeutisch agierenden Experten. Hinzu kommt in diesem speziellen Fall auch noch das soziale Stigma, das mit einem Besuch beim Psychiater einhergehen kann. Eine Telemedizin-Anwendung in diesem Bereich (siehe auch: „Tele-Behavioral Health“) kann die Furcht vor einem solchen Stigma nehmen. Niemand sieht den Patienten in eine psychiatrische Klinik gehen, der Kontakt mit dem behandelnden Arzt/Experten erfolgt innerhalb der Privatsphäre des Patienten. Es gelingt mit Hilfe der Telemedizin auch leichter, eine durchgängige Betreuung aus einer Hand zu gewährleisten, was insbesondere in diesem Fachbereich enorm wichtig ist. Die Bindung zwischen Patient und Therapeut wird noch stärker und effektiver, was zu einer Reduktion von Krankenhaus-Einweisungen führen kann. Möglicherweise gewinnen die Therapeuten auch weitere nützliche Eindrücke, wenn sie den Patienten in seiner häuslichen Umgebung antreffen. Der Therapeut kann durch die Nutzung der Telemedizin weitere Spezialisten zu den Fällen hinzuziehen.
Der Einsatz von Telemedizin im Management von akuten und chronischen Infektionskrankheiten ist ebenfalls seit Jahren praktiziert und ist gut untersucht [31]. Diagnose, Behandlung und Nachsorge von Patienten mit Pneumonie, Infektionen der oberen Luftwege, Hauterkrankungen, urologischen Problemen, HIV, HCV, Tuberkulose und bakterieller Endokarditis sind die Hauptfelder des Einsatzes von Telemedizin in der Infektiologie [1][11][12][13].
In Gefängnissen beispielsweise gewinnt die Telemedizin dadurch Akzeptanz, dass sich mittelfristig eine deutliche Kosteneinsparung bemerkbar macht. Zudem verringern sich die Gefahren, die bei direkten Kontakten oder Ausschleusung der Inhaftierten entstehen könnten. Der Gebrauch von digitalen Untersuchungsgeräten sowie fernsteuerbaren, fahrbaren Telemedizin-Arbeitsplätzen (vor allem mit Videokonferenz-Funktion) gewinnt gerade in solchen Bereichen (ähnlich wie bei der Behandlung hochinfektiöser Patienten) an Bedeutung.
Telekonsultation beschreibt als Überbegriff dabei das grundsätzliche Verfügbarmachen medizinischer Expertise über beliebige räumliche Distanzen (asynchron oder synchron) mit oder ohne Übertragung digitaler Dateien [16].
Aktuelle und zukunftsnahe Aspekte der Telemedizin
Vieles mutet möglicherweise etwas „futuristisch“ an, aber wir sind auf dem Weg in eine Zukunft, in der die Anwendungen der virtuellen Gesundheitsversorgung (virtual care; virtual health) nicht nur praktisch, sondern notwendig wird. Einige der futuristischen Ideen klingen erst einmal sehr seltsam, die Technologie entwickelt sich aber derzeit exponenziell rasant weiter. Und es ist eben die Telemedizin, die einen wesentlichen verbindenden Baustein zwischen innovativer Technologie und Gesundheitsversorgung darstellt.
Die Technologie mit all ihren Innovationen wird bereits erheblich in der Gesundheitsversorgung eingesetzt. Wissenschaftler nutzen „virtual reality“-Spiele, um genetische Prädispositionen bei der Alzheimer Krankheit zu entdecken.
Neurolinguisten nutzen Tele-Sprachtherapie beispielsweise bei Parkinsonpatienten. Der Einfluss auf die Lebensqualität der Patienten wird ebenfalls als hoch eingestuft.
Das sogenannte Telemonitoring hat die kontinuierliche und zeitnahe bzw. synchrone telemedizinisch gestützte Erhebung, Übertragung, Dokumentation sowie Bewertung geeigneter Vitalparameter und/oder digitaler Aufnahmen von Patienten und Patientinnen durch einen telemedizinischen Dienstleister zum Inhalt. Ein Beispiel hierfür ist das Telemonitoring bei Herzinsuffizienzpatienten [2]. Es wird vor allem im Home Care- Bereich eingesetzt. Die Patienten müssen seltener zu Kontrolluntersuchungen, werden aber bei Verschlechterung der Werte automatisch einbestellt und sind überwacht. Das Monitoring von Parametern bei chronisch kranken Personen kann die Wiedervorstellungen signifikant reduzieren. Ein echtes Management wird in solchen Fällen (Diabetes, Herzpatienten, COPD) möglich. „Früher oder später sind wir alle Nutznießer oder Opfer von Telemonitoring“, so Jörg Eberspächer, Münchner Kreis [25]. In der akuten Patientenbetreuung kann Telemedizin bei der Schlaganfalltriage eingesetzt werden (z. B. im Rahmen regionaler Schlaganfallnetzwerke) – insbesondere, wenn auf den Intensivstationen die Fachärzte/Spezialisten fehlen. Weitere Konsultationen via Telemedizin sind denkbar, wenn eben (in kleineren Krankenhäusern) nicht alle Disziplinen abgedeckt werden können.
Selbst die Fernsteuerung von Operationsrobotern wie „da VinciTM“ wird immer wieder diskutiert und erprobt (Tele-Roboting). Roboter als Telemanipulatoren können auch telemedizinisch gesteuert werden, eine suffiziente und stabile Datenleitung vorausgesetzt. Die Unterstützung bei chirurgischen Eingriffen (Telesupport) ist in jedem Fall möglich, um Expertise verfügbar zu machen, wo sie benötigt wird, unabhängig von Zeit und Raum. 2014 wurden in Afrika mobile, fernsteuerbare Videokonferenzsysteme zur Unterstützung der Behandlung Ebola-Erkrankter eingesetzt. Mögliche Einsatzfelder der Servicerobotik mit Blick auf den demografischen Wandel sind ebenso bereits identifiziert, betreffen in erster Linie jedoch wieder den häuslichen Bereich [15].
Um eine personalisierte Medizin erfolgreich an den Patienten zu bringen, braucht es neue Technologien oder Nachweismöglichkeiten (z. B. auf Genomebene). Es entstehen „Biobanken“, die aufgrund ihrer „big data“ bessere Resultate in Bezug auf Krankheitsvorbeugung, -erkennung bieten und sich hervorragend für Forschungszwecke eignen. Auch in diesem Bereich entwickeln sich derzeit Nutzungsfelder für Telemedizin.
Bei der mobilen Pflege können mehrere telemedizinischen Dienste eingesetzt werden. Ein Care Management System kann genutzt werden, um Organisation und Durchführung der Einsätze im Rahmen der mobilen Pflege zu steuern. Die Pflegekraft kann beispielsweise Zugang zu elektronischen Akten haben [5].
Weitere Anwendungsgebiete für die Telemedizin als Ergänzung zu den etablierten Betreuungsformen ergeben sich unter anderem für die allgemeine und spezielle arbeitsmedizinische Beratung von Arbeitgebern und Arbeitnehmern, für Teilbereiche der arbeitsmedizinischen Vorsorge sowie für das ärztliche Konsil [20].
In den letzten Jahren kamen weitere Begriffe dazu wie mobile health (mhealth; der Einsatz von mobilen Geräten wie Smartphones, Tablets etc.), personal health (p-health, Sensoren, EKG etc.).
Gerade zur Überwachung von chronisch kranken Patienten werden die mittlerweile äußerst kleinen und gut applizierbaren Sensoren (z. B. mit einem Hautpflaster als Träger) als Warn-Geber eingesetzt, was wiederum von den Experten aus der Ferne überwacht werden kann (Teleüberwachung). Diverse Sensoren (Sensors, Wearables) halten Einzug in die Haushalte von Senioren und senden Informationen bei Notfällen (z. B. falls jemand zuhause stürzt). Hämoglobinlevel werden mit Hilfe von Smartphones gemessen, ebenso die Atemfunktion bei Asthma.
Nanomedizin kann Krebs bekämpfen, ebenso wie Herzerkrankungen, indem Nanobots zum Einsatz kommen, die Zellen reparieren können, genetische Defizite korrigieren, DNA Moleküle ersetzen, Toxine aus dem Blut filtern oder verstopfte Blutgefäße wieder freimachen. Bereits 2001 wurde die Kapsel-Endoskopie in den USA zugelassen, wobei eine verschluckte Mini-Videokamera Bilder aus dem Gastrointestinaltrakt des Patienten sendet.
Immer wieder sind es in letzter Zeit die Pharmaunternehmen, die auf „digitale Therapeutika“ oder „digitale Biomarker“ setzen. Smarte und verbundene „point of care“-Diagnostik, die durch IoT, Sensoren und künstliche Intelligenz (KI, artifical intelligence: AI) ermöglicht wird, sind Schlaglichter in diesem Zusammenhang. Die Anzahl der Smartphone-Apps, die zur digitalen bzw. virtuellen Gesunderhaltung oder -erlangung beitragen soll, steigt kontinuierlich.
Die aktuelle Bandbreite von mobilen Geräten mit Telemedizin-Anbindung reicht also von Sensoren, smarter Kleidung über digitale Stethoskope, Untersuchungskameras, Ultraschall, ECK/EKG, telemedizinische Herzschrittmacher bis zu geradezu futuristisch anmutenden (aber eben durchaus machbaren) Anwendungsbereichen [42].
Voraussetzungen für erfolgreiche Entwicklung und Implementierung einer Telemedizin-Anwendung
Eine gute Idee wird alle fünf Minuten geboren, aber nur wenige davon erreichen wirklich den Reifegrad einer Umsetzung. Wer hat nicht schon dutzende Geschichten über die innovativsten Technologien gehört, die im Bereich Medizin eingesetzt werden sollten, jedoch nie zum Einsatz kamen. Eine positive Studie allein reicht einfach nicht. Insbesondere die nutzenden Experten sind es, die auch eine Telemedizin-Anwendung testen, validieren und anwenden wollen müssen. Andernfalls werden das Projekt und damit die Idee scheitern.
Kommt jedoch die Idee aus den Reihen der Fachexperten, ist die Chance für eine Realisierung sowie eine erfolgreiche Anwendung meist hoch. Hier bedarf es jedoch einer Guidance und Partnerschaft mit den Telemedizin-Experten. Die Akzeptanz steigt dann zudem durch den Nachweis von Effizienz und Effektivität der medizinischen Versorgung. Bestehende Arbeitsabläufe dürfen durch die Einführung der Telemedizin nicht gestört werden [36]. Bei Einführung neuer Systeme erfolgt daher grundsätzlich eine Pilot- bzw. Konzeptphase, die eine klinische Validierung beinhaltet. In dieser soll nachgewiesen werden, ob und dass in einem abgegrenzten medizinischen Fachbereich das betreffende System zukünftig in bestimmten Einrichtungen eingesetzt werden kann.
Die eingesetzte Software wiederum muss äußerst nutzerfreundlich sein und die Arbeitsabläufe z. B bei Schlaganfallbehandlung, Behandlung und Vorbeugung psychischer Erkrankungen, chirurgische Beratung, Management chronischer Erkrankungen sowie Dermatologie vereinfachen bzw. unterstützen.
Einer Etablierung von telemedizinischen Verfahren gehen entsprechende Studien voraus. Evaluierungen fallen dabei vor allem in den wissenschaftlichen Bereich. Des Weiteren sind Untersuchungen zur Machbarkeit, Akzeptanz und zur Effizienz im gesundheitsökonomischen Bereich notwendig [37]. Die Evaluation telemedizinischer Anwendungen ist also ein wichtiges Thema sowohl für die Akzeptanz der Anwendung bei den Beteiligten als auch zur Schaffung einer Evidenzbasis als Grundlage für die Translation in die Routineanwendung [42].
Es hat sich gezeigt, dass immer dann, wenn telemedizinische Verfahren auf ein bereits gut bestätigtes und/oder etabliertes diagnostisch-therapeutisches Verfahren aufsetzen, wenig dafürspricht, dass die Digitalisierung des Datentransfers zu einer völlig neuen medizinischen Entität führt – und umgekehrt [2].
Die Telemedizin-Arbeitsplätze müssen in das „Tagesgeschehen“ implementiert werden. Ein isoliert betriebener Telemedizin-Arbeitsplatz wird nicht oder nur sehr zäh funktionieren.
Wesentliche Voraussetzung für den erfolgreichen und akzeptierten Einsatz der Informationstechnik in der Kommunikation zwischen den Beteiligten im Gesundheitswesen sind hohe Qualität, sichere Verfügbarkeit, Integrität der Daten, der Ausschluss von Missbrauch und die Sicherung der informationellen Selbstbestimmung auch des Patienten [29].
Die Anforderungen des Datenschutzes haben im Bereich der Telemedizin einen hohen Stellenwert. Bei den Gesundheitsdaten handelt es sich um höchst sensible Daten, die einen besonderen Schutz genießen. Kriterien für die Verlässlichkeit (d. h. für die Sicherheit des Systems selbst) sind Verfügbarkeit, Integrität und Vertraulichkeit der Daten [26]. Daher ist ein sicherer Rechtsrahmen eine wichtige Voraussetzung für die Nutzung der Möglichkeiten der modernen Informationsgesellschaft im Gesundheitswesen [29].
Telemedizin-Anwendungen im Sanitätsdienst der Bundeswehr
Im Jahr 1998 machte die Radiologie den Anfang für Telemedizin-Anwendungen in den ersten „Out of area“ Einsätzen der Bundeswehr. Einen besonderen Stellenwert besitzt die Telemedizin zudem für die Schiffsärzte der Marine. Im Jahr 2001 wurde auf der Basis eines gemeinsamen Konzepts mit dem Deutschen Zentrum für Luft- und Raumfahrt mit der Erstausrüstung der Schiffslazarette mit Telemedizinischen Arbeitsplätzen (TA) begonnen [45].
Die Telemedizin im Sanitätsdient der Bundeswehr wird zur Unterstützung der behandelnden Ärzte genutzt; in einem ganzheitlichen Ansatz ist sie ein Hilfsmittel zum Aufbau und Betrieb eines Expertennetzwerkes, jedoch keine eigenständige Lösung medizinischer Probleme an sich. Das Telemedizin-Netzwerk des Sanitätsdienstes ist also nicht allein technischer Natur. Vielmehr sind es die fachlichen, organisatorischen und insbesondere die personellen Dimensionen dieses Netzwerkes, die als Erfolgsfaktoren für den stabilen und belastbaren Routinebetrieb gelten.
Innerhalb des Sanitätsdienstes der Bundeswehr wurden Anwendungen wie Teleradiologie, Telemikrobiologie, Teleparasitologie, Telelabormedizin (KCL), Teledermatologie und Telezahnheilkunde [4][28] bereits vor Jahren entwickelt. Auch im Medizinischen ABC-Schutz wurde Telemedizin genutzt [31].
Um die Telemedizin innerhalb des Sanitätsdienstes der Bundeswehr publik zu machen, wurde ein WikiBw Portal „Telemedizin im Sanitätsdienst der Bundeswehr“ erstellt, das kontinuierlich weiter befüllt werden wird. Hier finden sich bereits einige nützliche Informationen über die Anwendungen der Telemedizin im Sanitätsdienst der Bundeswehr. Die im WikiBw Portal eingestellten Informationen dienen besonders dazu, die Akzeptanz bei den Nutzern zu erhöhen, ggf. die Ausbildung zu unterstützen und von dem Potential solcher „Tools“ aus dem Bereich Wissensmanagement zu überzeugen.
Telesonografie als Beispiel für eine neue Telemedizin-Anwendung
Mit dem Projekt Tele-Sonographie im Sanitätsunterstützungszentrum (SanUStgZ) Cochem wurde eine gebiets- und sektorenübergreifende enge Zusammenarbeit von Forschung und Lehre, Medizin und Technik sowie der Industrie im Bereich der (Tele)-Sonografie angestrebt. Telemedizinische Technologien sollen langfristig in medizinische Arbeitsabläufe integriert werden können und erfolgreiche Projekte den Sprung in die Regelversorgung im Inland schaffen. Um dies zu erreichen, wurde in einem ersten Schritt, innerhalb des SanUstgZ Cochem die Expertise eines Facharztes „in die Fläche“ zum Patienten gebracht. In der Folge sollten aber auch Kliniken und Ärzte im Auslandseinsatz in den Prozess eingebunden werden.
In einem Pilotprojekt wurde 2018 zwischen dem Sanitätsversorgungszentrum (SanVersZ) Daun und dem Bundeswehrkrankenhaus (BwKrhs) Hamburg über eine datengeschützte sichere Netzwerk-Architektur eine telesonografische Verbindung erfolgreich getestet. Ultraschallbilder konnten von Untersucher durch Verwendung der Bildübertragungssoftware Advanced System for Teleguidance in Diagnostics (ASYSTED) in online Real-Time-Verfahren über 500km weit zum Experten transferiert und dort begutachtet werden (Abbildungen 1 und 2). Durch eine Voice-over-IP-Verbindung erfolgte verzugslos eine fachliche Beratung für den Untersucher [27]. Eine mobile Telesonographie-Variante wurde ebenfalls mitgetestet.
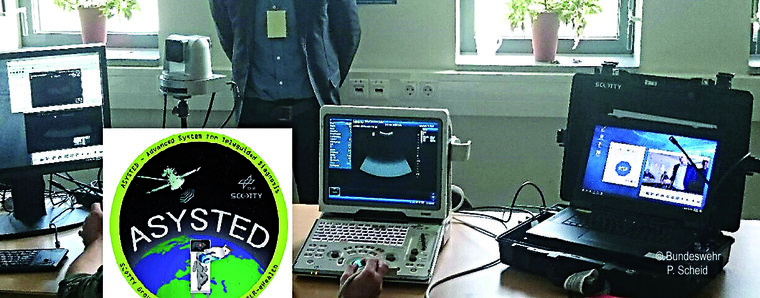
Abb. 1: ASYSTED (Advanced System of Teleguided Diagnosis) -– Telesonografie Systems im SanUstgZ Cochem (Testung der Kompatibilität und Nutzerfreundlichkeit bzw. Performance)

Abb. 2: Versuchsaufbau zur Initiierung des Pilotprojektes Telesonografie im SanUstgZ Cochem
Telemikrobiologie als Beispiel für eine erfolgreich eingeführte Telemedizin-Anwendung
Insbesondere die Telemikrobiologie (hierin die Teleparasitologie) hat sich als erfolgreiche Telemedizinanwendung außerordentlich bewährt und wird seit 2003 in der täglichen Routine für die Unterstützung der Einsatzlaboratorien angewandt. Infektionskrankheiten gehören während eines Auslandseinsatzes zu den häufigsten Erkrankungen. Für ihre Diagnostik benötigt man spezielle Verfahren und Expertise, die durch die Einsatzlaboratorien bereitgestellt werden [14]. Um den diagnostischen Prozess telemedizinisch zu unterstützen, wurde ein Telemedizin-Peripheriemodul „Telemikrobiologie“ mit spezieller Geräte-, Kamera- und Softwareausstattung als Modifikation des standardmäßig verwendeten telemedizinischen Arbeitsplatzes entworfen und validiert. Mittels dieser Anwendung, deren Kernelemente eine auf Mikroskop und Stereolupe konnektierbare hochauflösende Kamera sowie eine Spezialsoftware für Bildkommunikation, -archivierung und -auswertung sind, kann die volle mikrobiologische und parasitologische Fachexpertise in den Einsätzen verfügbar gemacht werden (Abbildungen 2 und 4). Das Modul wurde in der Folge in allen Einsatzgebieten in den jeweiligen Einsatzlaboratorien installiert und hat sich in der Routineanwendung bewährt. Es ermöglicht die sekundenschnelle Übertragung qualitativ hochwertiger statischer Bilder von mikroskopischen Präparaten (Med. Parasitologie und Bakteriologie) oder von bewachsenen Nährmedien (Bakteriologie). Die telemedizinische Einbeziehung des Experten verbessert die diagnostische Spezifität durch Vermeidung falsch-positiver Befunde und erlaubt ohne vorherigen Probenversand nach Deutschland therapieentscheidende Diagnosestellungen, vor allem in der Medizinischen Parasitologie [34]. In der Bakteriologie wird die Steuerung des diagnostischen Prozesses durch die Expertenstelle auch dann möglich, wenn im Einsatzlabor vor Ort ausschließlich medizinisch-technische Assistenz – Personal eingesetzt ist.

Abb. 3: Einrichtung eines telemikrobiologischen Arbeitsplatzes im Einsatzlabor

Abb. 4: Ausbildungsstätte Telemikrobiologie im Labor für Med. Parasitologie im BwZKrhs Koblenz
Das System kann in den Einsatzlaboratorien somit in der „primary opinion“ oder „secondary opinion“-Version betrieben werden. Wie bereits erwähnt, ist eine Telemedizin-Anwendung in das Tagesgeschehen zu integrieren Die telemikrobiologische Expertenstelle im Leitlabor für Mikrobiologie im BwZKrhs Koblenz ist daher in das zentralisierte Labor für Medizinische Parasitologie eingefügt worden. Gleiches gilt für die zentrale Ausbildungsstätte der Telemikrobiologie.
Das Koblenzer Telemikrobiologie-System hat seit der ersten Einführung dazu beigetragen, eine qualitativ hochwertige, standardisierte und sehr schnelle Diagnostik in den Einsatzszenarien vorhalten zu können. Der entscheidende Faktor ist die sofortige Verfügbarkeit von Fachexpertise im Einsatzland, ohne die Präsenz eines Facharztes vor Ort [35].
Internationaler Kontext der militärmedizinisch genutzten Telemedizin-Anwendungen
In der Sektion B der Abteilung XXI des BwZKrhs Koblenz findet sich eine der Säulen für die Bearbeitung von Telemedizin-Anwendungen: die wissenschaftliche Begleitung. Mit dem Augenmerk auf die Anforderungen zur Integration in Verfahren der EU (EDA), der NATO und weiteren Partnern wird von hier aus die Er- und Bearbeitung aller telemedizinischen Projekte unterstützt. Die Vertretung auf dem Gebiet Telemedizin auf internationaler Ebene (NATO COMEDS HIST WG, Tele-Health Team etc.) wird ebenfalls wahrgenommen.
Neben den organisatorischen und wissenschaftlichen Säulen stellen die einzelnen Fachbereiche ihre eigenen Expertenstellen. Als Beispiel hierfür dient das im BwZKrhs Koblenz vor einigen Jahren bereits etablierte „Research and Development Reference Center of Telemicrobiology“.
Auf NATO-Ebene wurde auch ein multinationaler telemedizinischer Kommunikationsverbund für die Nutzungsmöglichkeiten im Rahmen von Naturkatastrophen diskutiert und dazu Evaluationen durchgeführt. Ziel ist es, eine multinationale Fähigkeit abzubilden, um den Einfluss von Katastrophen auf die Gesundheit der betroffenen Bevölkerung zu reduzieren und schnell adäquate Hilfe in die betroffenen Regionen zu bringen [9]. Das Vorhalten von bzw. der Zugang zu Experten, die Interoperabilität der verschiedenen Systeme, die gesetzlichen, standesrechtlichen und finanziellen Aspekt gilt es bei einem solchen Ansatz bereits im Vorfeld gut aufzuarbeiten. Standardisierung und wissenschaftliche Evaluierungen (und Re-Evaluierungen) sind unumgänglich und notwendig [8]. Das Motto der Telemedizin im Sanitätsdienst der Bundeswehr lautet:
Export von Expertise statt Export der Experten – Exportation of the expertise instead of exportation of the Experts („move the information, not the patient“ [8]
Über nationale Grenzen hinweg oder innerhalb von Bündnissen wie der NATO braucht es Interoperabilität und Übertragbarkeit [41]. Telemedizinische Verfahren innerhalb solcher Bündnisse setzen eine technische Interoperabilität, also die Fähigkeit zum Datenaustausch miteinander, voraus. Dabei werden syntaktische und semantische Interoperabilität unterschieden. Syntaktische Interoperabilität beschreibt allgemein den Kommunikationsweg und setzt kompatible Kommunikationsprotokolle und Datenformate voraus. Sie ist die Grundlage für semantische Interoperabilität, bei der zusätzlich die inhaltliche Ebene betrachtet wird. International anerkannte Standards sind daher nötig [5].
Probleme entstehen naturgemäß durch die Sprachbarrieren sowie die unterschiedlichen Gesundheitssysteme der beteiligten Nationen. Multinationale Telemedizin-Systeme sind bereits in der Vergangenheit entwickelt worden, für spezifische Fragestellungen bzw. Anwendungen (beispielsweise Telemedizin bei Naturkatastrophen) sind die Prozesse beschrieben und die Systeme entwickelt. Diese länderübergreifenden Katastrophen-Management-Anwendungen unter Einbeziehung von Telemedizin auf verschiedenen Ebenen und Fachgebieten ist jedoch noch relativ neu. Sie setzen eine partnerschaftliche Strategie voraus, die sich auf detailliert herausgearbeitete Bedürfnisse der Akteure stützt (requirement analysis).
Die Vision einer Gesundheitsversorgung innerhalb von NATO-Missionen über Ländergrenzen hinweg durch den Einsatz von Technologie und Kommunikationstechnik wird nur funktionieren, wenn eine Interoperabilität gegeben ist. Nur dann werden Experten zusammenarbeiten können, nur dann wird die intranationale Einbeziehung von Experten via Telemedizin zugunsten einer besseren Versorgung aufgegeben werden können. Die Zusammenarbeit über Grenzen hinweg hat jedoch politische, gesetzliche, organisatorische, semantische (auf die Anwendung bezogen) und technische (wie auch architekturelle) Bereiche zu berücksichtigen. Validierungen der Verfahren, Test-Szenarien, Übungsszenarien und „lessons learned“ - Aktivitäten münden dann in entsprechende Zertifizierungen (oder Akkreditierungen).
Insbesondere für den Bereich „Situational Awareness“ ist Telemedizin in der Einsatzmedizin äußerst hilfreich. Neben der Möglichkeit einer besseren Versorgung des Patienten/Verwundeten ist die Transportkette sowie die Entscheidung in welche Behandlungseinrichtung der Patient/Verwundete zu verbringen ist mit Telemedizin deutlich vorteilhafter, insbesondere dann, wenn bereits am Ort der Verwundung (Point of Injury, POI) erste Daten telemedizinisch mit überwacht und weitergesendet werden können (pre-hospital care).
Fazit und Ausblick
Die fachlichen, organisatorischen, personellen, materiellen und infrastrukturellen Voraussetzungen für die Durchführung der Aufgaben im Bereich Tele-Health sind im Sanitätsdient der Bundeswehr konzeptionell und fähigkeitsorientiert bereits teilweise abgeleitet. Aus einem (virtuellen) Tele-Health-Zentrum heraus sollen „best practices“ gefördert, Informationen und Wissen bereitgestellt, wissenschaftliche Begleitung generiert sowie das Networking ermöglicht werden. Insbesondere durch das nationale und internationale Networking gelingt es, „lessons learned“ oder bereits existierende Anwendungsanleitungen (standard operating procedures: SOPs) zur Verfügung zu stellen, die ansonsten möglicherweise fehlen und zu unnötigen zeitlichen oder arbeitsumfänglichen Verzögerungen führen würden. Ziel ist es, evidenzbasierte Telemedizin zu erreichen sowie deren Implementierung zu ermöglichen bzw. zu unterstützen.
Kernaussagen
- Im Privatbereich werden innovative Technologien regelmäßig genutzt, die in der Zusammenschau zu einem „smarten Lebensstil“ sowie zum sogenannten „Internet of Things“ geführt haben.
- Tele-Health bzw. Telemedizin ist der Link vom „Internet of Things“ zur „smarten Gesundheitsversorgung“.
- Die Benefits von Telemedizin-Anwendungen sind mannigfaltig, ermöglichen vor allem Unterstützung bei Personalmangel und eine Kosteneinsparung.
- Evidenzbasierte Telemedizinanwendungen „in Nutzung“ werden durch neue Telemedizin-Einsatzfelder, hochmobile Anwendungen, Sensoren und „Wearables“ ergänzt.
- Telemedizin wird im Sanitätsdienst der Bundeswehr bereits genutzt und hat national wie multinational Zukunftspotenzial durch neue Anwendungen.
Literatur
- Assimacopoulos A, Alam R, Arbo M, et al.: A brief retrospective reviewof medical records comparing outcomes for inpatients treated via tele-health versus in-person protocols: is telehealth equally effective as in-person visits for treating neutropenic fever, bacterial pneumonia, and infected bacterial wounds? Telemed J E Health 2008; 14: 762–768. mehr lesen
- Beckers R, Strotbaum V: Vom Projekt zur Regelversorgung. Bundesgesundheitsbl.- Gesundheitsforsch. - Gesundheitsschutz 2015; 58; 1062-1067. mehr lesen
- Beckers R: Regionale Entwicklung und flächendeckende Telemedizin - ein Widerspruch? Bundesgesundheitsbl.- Gesundheitsforsch. - Gesundheitsschutz 2015; 58: 1074-1078. mehr lesen
- Beneke M: Konzept Telemedizin im zahnärztlichen Dienst. Wehrmedizin und Wehrpharmazie 2004; 4: 61-62.
- Bergh B, Brandner A, Heiß J et al: Die Rolle von Integrating the Healthcare Enterprise (IHE) in der Telemedizin. Bundesgesundheitsbl. 2015; 58: 1086-1093. mehr lesen
- Brauns HJ, Loos W: Telemedizin in Deutschland, Stand – Hemmnisse -Perspektiven. Bundesgesundheitsbl. 2015; 58: 1068-1073. mehr lesen
- Dierks C, Nitz G, Grau U: Gesundheitstelematik und Recht – Rechtliche Rahmenbedingungen und legislativer Anpassungsbedarf. Frankfurt/Main: Medizinrecht.de Verlag 2003: 100.
- Dierks,C: Rechtliche Aspekte der Gesundheitstelematik. Bundesgesundheitsbl - Gesundheitsforsch- Gesundheitsschutz 2005; 48: 635-639. mehr lesen
- Doarn CR, Latifi R, Hostiuc F, Arafat R, Zoicas C: A Multinational Telemedicine Systems for Disaster Response: Opportunities and Challenges. Amsterdam: IOS press 2017. mehr lesen
- Dos Santos RP, Deutschendorf C, Carvalho OF, Timm R, Sparenberg A: Antimicrobial stewardship through telemedicine in a community hos-pital in Southern Brazil. J Telemed Telecare 2013; 19(1): 1–4. mehr lesen
- Eron L, King P, Marineau M, Yonehara C: Treating acute infections by telemedicine in the home. Clin Infect Dis 2004; 39: 1175–1181. mehr lesen
- Eron L: Telemedicine: the future of outpatient therapy? Clin Infect Dis 2010; 51(suppl 2): 224–230. mehr lesen
- Gennai S, Francois P, Sellier E, Vittoz JP, Hincky-Vitrat V, Pavese P: Prospective study of telephone calls to a hotline for infectious diseaseconsultation: analysis of 7,863 solicited consultations over a 1-year period. Eur J Clin Microbiol Infect Dis 2011; 30: 509-514. mehr lesen
- Genzel G; Scheid P: Telemikrobiologie als Teil eines modernen lageangepassten Betriebskonzepts der Mikrobiologie im Einsatz. WMM 2016; 60(5): 142-145. mehr lesen
- Graf B, Heyer T, Klein B, Wallhoff F: Servicerobotik für den demografischen Wandel. Bundesgesundheitsbl.- Gesundheitsforsch. - Gesundheitsschutz 2013; 56: 1145-1152. mehr lesen
- Haas F: Kritische Thesen zu patientenbezogenen Anwendungen der Gesundheitstelematik. Bundesgesundheitsbl.- Gesundheitsforsch. - Gesundheitsschutz 2005; 48: 771-777. mehr lesen
- Johnsen E, Breivik E, Myrvang R, Olsen F: Benefits from Telemedicine in Norway. Oslo: The Research Council of Norway 2006. mehr lesen
- Krüger-Brand H: Telemedizin: Teil ärztlichen Handelns. Deutsches Ärzteblatt 2010; 107(8): 274-275. mehr lesen
- Krüger-Brand H: Euroregion Pomerania: telemedizinisches Großprojekt. Deutsches Ärzteblatt 2010; 107(4): 110. mehr lesen
- Letzel S, Schöne K, Nesseler T, Rose DM: Telemedizin – eine zukunftsorientierte Methode für die Arbeitsmedizin; Arbeitsmed Sozialmed Umweltmed 2016; 51: 268-275. mehr lesen
- Lux,A: Ökonomische Aspekte der Gesundheitstelematik; Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2005; 48: 640-645. mehr lesen
- Martin T, Thömmes A, Scheid P: Telemedizin in der Bundeswehr – Wirtschaftlichkeitsbetrachtung 2007. WMM 2008; 52: 168-170. mehr lesen
- Marx G, Beckers R: Telemedizin in Deutschland. Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2015; 58: 1053-1055.; DOI 10.1007/s00103-015-2232-4 (2015) mehr lesen
- Marx G, Beckers R, Brokmann J, Deisz R, Pape HC: Telekooperation für die innovative Versorgung am Beispiel des Universitätsklinikums Aachen: Telematik in der Intensivmedizin (TIM), Telenotarzt und Telemedizinische intersektorale Rehabilitationsplanung in der Alterstraumatologie (TIRA). Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz2015; 58: 1056-1061. mehr lesen
- Meißner M: Telemonitoring: Alle Systeme kochen ihre eigene Suppe. Deutsches Ärzteblatt 2009; 106(36): 1443-1444. mehr lesen
- Müller J: Gesundheitstelematik und Datenschutz. Bundesgesundheitsbl. – Gesundheitsforsch.- Gesundheitsschutz 2005; 48: 629-623. DOI 10.1007/s00103-005-1053-2 (2005) mehr lesen
- Neuhoff M: Pilotstudie „Realtime Songrafie“. WMM 2018; 63(6): 214-215. mehr lesen
- Nickenig H: Telemedizin im zahnärztlichen Dienst. Wehrmedizin und Wehrpharmazie 2004; 4: 64-65. mehr lesen
- Paland N, Riepe C: Politische Aspekte und Ziele der Gesundheitstelematik. Bundesgesundheitsbl.-Gesundheitsforsch.-Gesundheitsschutz 2005; 48: 623-628. mehr lesen
- Parmar P, Mackie D, Varghese S, Coope C: Use of telemedicine technologies in the management of infectious diseases: a review. Clin Infect Dis 2015; 60(7): 1084-1094. mehr lesen
- Piper B: Telemedizin im Medizinischen A-Schutz. Wehrmedizin und Wehrpharmazie 2004; 4: 42.
- Polinski JM, Barker T, Gagliano N et al.: Patients’ Satisfaction with and Preference for Telehealth Visits. J Gen InternMed 2016; 31(3): 269-275. mehr lesen
- Ruf D, Berner M, Kriston L, Härter M: E-Learning – eine wichtige Unterstützung in der medizinischen Aus-Fort- und Weiterbildung? Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2008; 51; 1061-1069. mehr lesen
- Scheid P: Use of Telemedicine for the diagnosis of parasites and viruses in a deployed setting. Medical Corps International Forum (MCIF) 2013; 3: 29-31. mehr lesen
- Scheid P, Lam D, Thömmes A, Zöller L: Telemicrobiology: A novel telemedicine capability for mission support in the field of infectious medicine. Telemedicine and E-Health 2007; 13(2): 108-117. mehr lesen
- Schmidt S, Koch U: Akzeptanz der Gesundheitstelematik bei ihren Anwendern. Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2005; 48: 778-788. mehr lesen
- Schöller A: Telemedizin – was gibt es Neues? ASU 2017; 52: 514-515. mehr lesen
- Sögner P, zur Nedden D: Stand der Telemedizin in Österreich. Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2005; 48: 657-662. mehr lesen
- Sosa-Iudicissa M, Wooton R, Ferrer-Roca O: History of telemedicine. In: Ferrer-Roca O, Sosa-Iudicissa M (Hrsg.): Handbook of telemedicine.Amsterdam: IOS Press 1998..
- Stroetmann K, Jones T, Dobrev A, Stroetmann V: eHealth is worth it – the economic benefits of implemented eHealth solutions at ten European cities. Luxembourg: Office for official publications of the European Communities 2006. mehr lesen
- Urbauer P, Sauermann, Frohner M et al.: Applicability of IHE/Continua components for PHR systems: learning from experiences. Comput. Biol. Med. 2015; 59: 186-193. mehr lesen
- Van den Berg N, Schmidt S, Stentzel U, Mühlan H, Hoffmann W: Telemedizinische Versorgungskonzepte in der regionalen Versorgung ländlicher Gebiete – Möglichkeiten, Einschränkungen, Perspektiven. Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2015; 58: 367-373. mehr lesen
- Voßhoff A, Raum B, Ernestus W: Telematik im Gesundheitswesen: Wo bleibt der Schutz der Gesundheitsdateien? Bundesgesundheitsbl. – Gesundheitsforsch. – Gesundheitsschutz 2015; 58: 1094-1100. mehr lesen
- Walgenbach M, Sauerland S, Neugebauer E: Evidenzbasierte Leitlinien als Brücke zwischen Forschung und Klinik. Chemotherapie Journal 2010; 19: 25-27.
- Weißbrich C: Gegenwart und Zukunft der Telemedizin. Europäische Sicherheit 2017; 5: 37-38.
Manuskriptdaten
Eingereicht: 29.November 2019
Nach Überarbeitung angenommen: 25. Februar 2020
Zitierweise
Scheid P: Beitrag von Tele-Health zur „smarten“ Gesundheitsversorgung (Übersichtsarbeit). WMM 2020; 64(5): 146-156.
Verfasser
Oberstleutnant Prof. Dr. rer. nat. Patrick Scheid
Bundeswehrzentralkrankenhaus Koblenz
Abteilung XXI – Medizinische Mikrobiologie
Andernacher Str. 100, 56070 Koblenz
E-Mail: patrickscheid@bundeswehr.org
Manuscript data
Submitted: 29 November 2019
After revision accepted: 25 February 2020
Citation
Scheid P: Contribution of Telehealth to Smart Healthcare (Review). WMM 2020; 64(5): 146-156.
Author
Lieutenant Colonel Prof. Dr. rer. nat. Patrick Scheid
Bundeswehr Central Hospital Koblenz
Department XXI – Medical Micobiology
Andernacher Str. 100, D- 56070 Koblenz
E-Mail: patrickscheid@bundeswehr.org