
ÜBERSICHTSARBEIT
Psychosoziale Folgen bei medizinischem Personal nach dem Einsatz
in der Corona-Pandemie – ein systematisches Literaturreview
Psychosocial impact on medical personnell fighting the Corona pandemic –
a systematic literature review
Gerd D. Willmund a, Yasmin Youssef a, Christian Helms a, Antje Bühler a, Peter Zimmermann a, Ulrich Wesemann a
a Bundeswehrkrankenhaus Berlin, Psychotraumazentrum der Bundeswehr
Zusammenfassung
Problemstellung: Die SARS-CoV2 Epidemie ist aktuell unbestritten die entscheidende Herausforderung weltweiter Gesundheitssysteme und des dort eingesetzten medizinischen Personals.
Fragestellung: Mittels einer systematischen Literaturanalyse sollte herausgefunden werden, ob bei medizinischem Personal eine bestimmte Symptombelastung im Zusammenhang mit einer Pandemie auftritt und welche Auswirkungen die COVID-19-Exposition auf eine psychische Symptombildung hat.
Methoden: Den PRIMSA-Richtlinien folgend wurde die PubMed-Datenbank hinsichtlich klinischer Querschnitts- und prospektiver Längsschnittstudien systematisch durchsucht, die psychosoziale Belastungen des eingesetzten Personals in der aktuellen Pandemielage prüften. Von 414 gescreenten Arbeiteten wurden 29 Veröffentlichungen in die endgültige Analyse nach Entfernen von Duplikaten und Arbeiten ohne Originaldaten einbezogen.
Ergebnisse: Über alle eingeschlossenen Untersuchungen hinweg zeigte sich beim medizinischen Personal psychische Symptomlast in Form von Angststörungen, depressiven Störungen, Insomnie und Stressbelastung bzw. belastungsreaktiven Störungen mit geschlechts- und professionsabhängigen Unterschieden der Prävalenzen.
Schlussfolgerung: Eine COVID-spezifische psychosoziale Belastung des medizinischen Personals ist anzunehmen, die vor allem bei wenig unkontrollierbarer Pandemielage stärker ausgeprägt ist.
Schlüsselwörter: SARS-CoV-2, COVID-19, medizinisches Personal, psychische Belastung, Literaturrecherche
Summary
Objective: The SARS-CoV2 epidemic is currently a worldwide challenge for global health systems and the medical staff deployed there.
Question : Conducting a systematical literature analysis we wanted to find out if a specific symptom burden arises pandemic related and finally what impact COVID-19 exposition has on symptomatology.
Methods: In accordance with the PRIMSA guidelines, the PubMed database was systematically searched for clinical cross-sectional and prospective longitudinal studies that examined the psychosocial stressors of medical staff employed in the current pandemic. 29 of the screened 414 studies were included in our analysis after removing duplicates and studies without original data.
Results: Across all included studies, the medical staff showed psychological symptoms e.g. anxiety and depressive disorders, insomnia and stress or stress-reactive disorders with gender and profession related differences in prevalence.
Conclusion: A COVID-specific psychosocial burden on the medical staff is to be assumed, which is greater, especially when the regional pandemic situation is less uncontrollable.
Keywords: SARS-CoV-2, COVID 19, medical personnel, psychological stress, literature review
Einleitung/Hintergrund
Seit Dezember 2019 sind das neuartige Severe Acute Respiratory Syndrome Coronavirus 2 (SARS-CoV2) und das dadurch ausgelöste Atemwegssyndrom (COVID-19) weltweit eine Herausforderung für nationale Gesundheitssysteme. Es wird global von mehr als 12 Millionen bestätigten Infektionsfällen und weit über 700 000 im Zusammenhang mit der Viruspandemie Verstorbenen ausgegangen (https://coronavirus.jhu.edu, Stand Mitte August 2020). Während medial inzwischen eher wirtschaftliche und politische Konsequenzen thematisiert werden, stehen Leistungen und noch alltägliche pandemiebedingte Herausforderungen der Gesundheitsfachkräfte zumindest aktuell kaum im Fokus. Die Versorgung von Patienten musste trotz „Lockdown“ fortgesetzt werden, während viele andere Berufsgruppen ihre Arbeit von zuhause organisieren konnten. Die familiären Herausforderungen mit Organisation der Kinderbetreuung und des „home schoolings“ sowie Versorgung von kranken Angehörigen wurden parallel bewältigt, was vor allem für Alleinerziehende eine wesentliche Hürde darstellte. Die Risiken, sich selbst im Alltag oder im Beruf zu infizieren, sind vermutlich tätigkeitsbedingt weitgehend beherrschbar, wenn genügend persönliche Schutzausrüstung vorhanden ist und Hygienevorgaben eingehalten werden. Trotzdem kann bei einer neu aufgetretenen Viruserkrankung, bei der Infektionswege und langfristige gesundheitliche Auswirkungen unklar sind, verständlicherweise auch Respekt und Sorge vor der Erkrankung bei „Profis“ überwiegen.
Soziale Unterstützung ist in einer solchen Situation deutlich eingeschränkt, Regeneration nur bedingt im heimischen Umfeld möglich. Hinzu kommt, dass Infektionen des eigenen Personals trotz aller Schutzmaßnahmen passieren, ein komplizierter Krankheitsverlauf in der Kollegenschaft trotzdem möglich ist. Das hat verständlicherweise auch emotionale Auswirkungen auf die in der gleichen Klinik Tätigen. Daneben können solche Herausforderungen aber auch zu positiven Effekten wie Zunahme des Erlebens von Kollegialität, Zusammenhalt und Sinnhaftigkeit in der Tätigkeit führen.
Beide Perspektiven treffen nicht zuletzt auch für das in der Pandemie-Bewältigung eingesetzte Personal der Bundeswehr zu. Gerade der Sanitätsdienst ist mit dem Systemverbund der Bundeswehrkrankenhäuser (BwKrhs) fest in das zivile medizinische Versorgungssystem integriert. In den vergangenen Jahrzehnten wurde sukzessive Forschung hinsichtlich besonderer psychoreaktiver Belastungen gefördert. Diese Untersuchungen fokussierten vorwiegend auf gesundheitliche Auswirkungen von Auslandseinsätzen. Auslandeinsatz und pandemiebedingter Einsatz sind in vielen Dimensionen grundverschieden und möglicherweise ob ihrer Auswirkungen auf die mentale Gesundheit nur bedingt vergleichbar.
Ziel dieser Übersichtsarbeit ist es, die COVID-19-assoziierten Publikationen systematisch hinsichtlich wissenschaftlicher Untersuchungen auf psychosoziale Auswirkungen und Risikofaktoren zu untersuchen. Die systematische Literaturrecherche soll mögliche Kriterien identifizieren, um mehrdimensionale Versorgungs- und Betreuungsstrukturen darauf anzupassen und Konzepte zur Begleitforschung zu entwickeln.
Methode
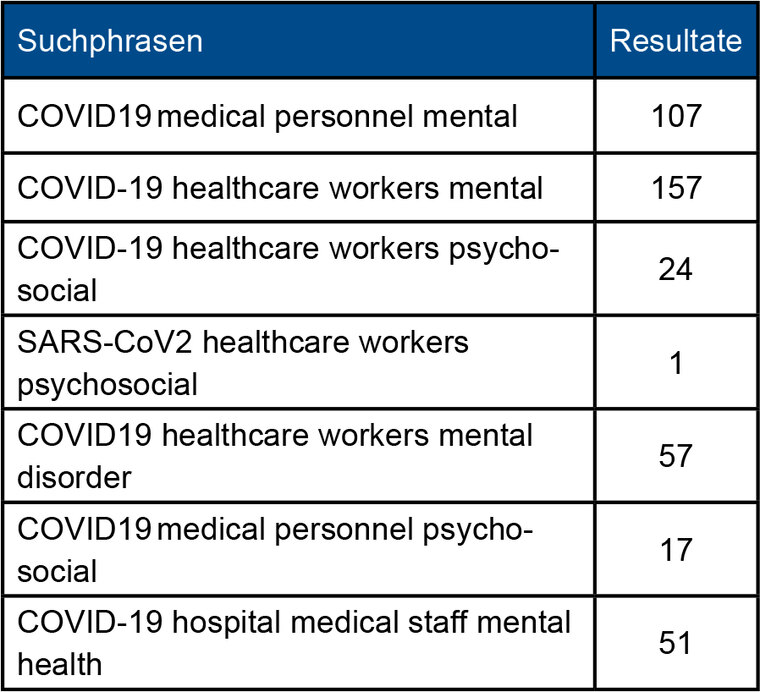
Die systematische Literaturanalyse orientierte sich an den PRISMA-Richtlinien für systematische Reviews und Metaanalysen [12]. Für die Literaturrecherche wurde die PubMed-Datenbank (http://www.nvbi.nlm.nih.gov/pubmed) genutzt. Um relevante Studien zu identifizieren, die bis 30. Juni 2020 veröffentlicht worden waren, wurden sieben Suchphrasen verwendet (Tabelle 1). Primär eingeschlossen wurden Untersuchungen, die psychosoziale Folgen des Pandemieeinsatzes von medizinischem Personal mit Originaldaten untersuchten. 414 Artikel erfüllten die Suchphrasen. Duplikate und Übersichtsarbeiten, Kommentare sowie Editorials wurden entfernt.
Tab. 1: Verwendete Suchphrasen und Anzahl der gefundenen Publikationen
Die verbliebenen Veröffentlichungen wurden der Volltextanalyse unterzogen und gemäß der in Abbildung 1 wiedergegebenen Exklusionskriterien selektiert. Es wurden schließlich 29 Publikationen in die Auswertung eingeschlossen.
Als Forschungsfragen sollten beantwortet werden, ob eine spezifische psychische Symptomlast bei medizinischem Personal pandemiebedingt auftritt, inwieweit sich die COVID-19-Exposition auf die Symptomatik auswirkt und ob sich professions-, alters- sowie geschlechtsassoziierte Besonderheiten abzeichnen.
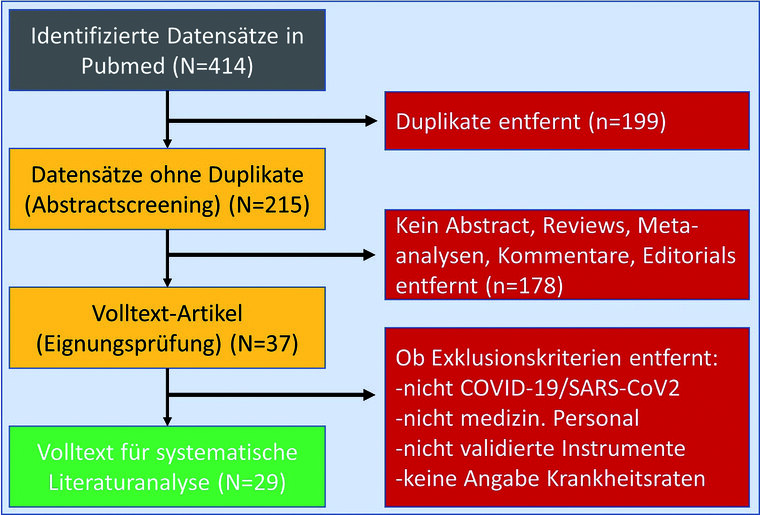
Abb. 1: Flussdiagramm der Literaturrecherche
Ergebnisse
Die betrachteten Untersuchungen, welche in Tabelle 2 1 detailliert aufgeführt sind, wurden im asiatischen Raum im Frühjahr 2020 durchgeführt. Es wurden fast ausschließlich Probandenkollektive mittels kurzer Online-Surveys im Sinne einer subjektiven Selbsteinschätzung im Querschnitt befragt.
Allgemeine Symptomlast
Über alle Untersuchungen hinweg zeigte sich beim medizinischen Personal die psychische Symptomlast vorwiegend in Form von Angststörungen, depressiven Störungen, Insomnie und Stressbelastung bzw. belastungsreaktiven Störungen. Die Prävalenzraten lagen dabei sehr unterschiedlich, so wiesen DAUGHERTY und ARBLE [1] eine Gesamtprävalenz für PTBS, Depression, Angstsymptomen und Disstress von 35,4 % nach. Dagegen lag die Prävalenz allein für Angstsymptome in anderen Untersuchungen zwischen 12,5-70,6 % (gewichtetes Mittel 42,37 %) [2][3][5][7][9][12][15][17][18][21][27][30]. Für depressive Symptome wurden Prävalenzen von 12,1-64,7 %, im gewichteten Mittel 50,7 %, errechnet [2][3][5][7-9][15-19][21][27][30]. Grundsätzlich schien eine eher mittelgradige Symptomschwere zu überwiegen [8]. Die Prävalenz für Insomnien lag zwischen 8,27-61,67 % (gewichtetes Mittel 28,99 %) [7][9][12][16][17][21][22][25][30]. Die Schlafqualität schien mit anderen psychischen, vor allem depressiven, Symptomen assoziiert zu sein [2][12][21][22]. Prävalenz von Disstress und Belastungsstörungen waren mit 3,8-9,1 % Prävalenz eher selten [19][28]. Grundsätzlich traten häufiger unspezifische Stressbelastungen bei 21,9-73,4 % der Probanden (gewichtetes Mittel 54,93 %) [2][3][9][17][18][30] auf.
Professionsspezifische Auswirkungen
Einige Arbeiten konnten über Subgruppenanalysen nachweisen, dass gerade Krankenpflegekräfte wesentlich stärkeren Belastungen ausgesetzt sind als z. B. ärztliches Personal oder Verwaltungsangestellte eines Krankenhauses. Interessant ist dieser Effekt, da dies insbesondere bei europäischen Kollektiven repliziert werden konnte. GARCIA-FERNANDEZ et al. [4] wiesen nach, dass Pflegepersonal in allen gemessenen Dimensionen wie Angst, Depression und Stress signifikant höhere Belastungen als alle anderen medizinischen Fachgruppen zeigte. ZERBINI et al. [29] fanden in einer deutschen Stichprobe Anzeichen, dass Pflegekräfte höhere Belastung zeigten, wenn diese in einer COVID-19-Station eingesetzt wurden. Beim ärztlichen Personal fand sich dieser Unterschied nicht. Arbeiten aus dem asiatischen Raum fanden meist höhere Symptomlast bei Pflegekräften [9;19;33]. SHECHTER et al. [18] beschrieben, dass US-amerikanische Pflegekräfte stärker an Schlafstörungen sowie Angst-, Depressions- und Stresssymptomatik als Ärzte oder Verwaltungsmitarbeiter litten. Erklärungsmodelle begründen dies mit der höheren Arbeitslast und Arbeitsintensität sowie mit direkterem Patientenkontakt [26]. Grundsätzlich scheint medizinisches Personal insgesamt höherem Belastungserleben ausgesetzt zu sein [15][26][28][32]. So wiesen HUANG et al. [7] nach, dass medizinisches Personal signifikant häufiger eine verschlechterte Schlafqualität im Vergleich zu anderen Professionen wie Lehrern und Verwaltungsangestellten angab.
Geschlechtsspezifische Auswirkungen
Höhere Belastungsmomente wurden in mehreren Arbeiten deckungsgleich für weibliches medizinisches Personal identifiziert. Insbesondere schienen das Stresserleben und zum Teil depressive Symptome stärker ausgeprägt zu sein [2][3][8][9][31][32]. ROSSI et al. [17] wiesen zudem höhere Risiken für Angststörungen, Belastungsstörungen [28] und Insomnie [10] für weibliches Personal nach.
COVID -19-spezifische Auswirkungen
Viele der eingeschlossenen Arbeiten versuchten den pandemieassoziierten Einfluss auf das Belastungserleben aufzuklären. Grundsätzlich zeigten nahezu alle Arbeiten: je direkter das Personal in der „vorderen Linie“ an der COVID-19-Versorgung beteiligt war, desto höher waren die Risiken, an einer Depression und Angststörung zu erkranken [3][9][13][15][16][21][22][25][26][28][29).IneinerUntersuchungvonQUEetal.[16] war dieser pandemiebedingte Effekt dann deutlicher ausgeprägt, wenn kaum intrinsische Motivation vorhanden war oder zusätzlich auch andere Familienangehörige in der COVID-19-Versorgung eingesetzt wurden. ZERBINI et al. [26] wiesen Belastungszunahmen insbesondere bei im COVID-19-Kontext eingesetzten Pflegekräften im Vergleich zu anderen Pflegekräften nach. Einige Arbeiten aus der Region Wuhan [9][10][21] zeigten eine expositionsabhängige Zunahme der Belastungsschwere, häufig verbunden mit massiven Schlafstörungen. Auch in einer türkischen Untersuchung fand sich eine massive Zunahme der Symptomlast [3] aufgrund von hoher täglicher Arbeitszeit, erhöhter Anzahl an versorgten COVID-19-erkrankten Patienten, geringerer Unterstützung durch Vorgesetzte und geringerer logistischer Unterstützung. Zudem hätten die Betroffenen ihre eigene Fachkompetenz angezweifelt. LU et al. [15] identifizierten als Einflussfaktoren auf das Stresserleben die Tätigkeit auf Isolationsstationen, Sorge um Infektionen, Mangel an Schutzausrüstung, fehlende Kontrolle über die Pandemiesituation, Frustration über unbefriedigende Arbeitsergebnisse und fehlende soziale Unterstützung. Auch in dieser Untersuchung war das Erleben von Depression und Angst stärker ausgeprägt, je näher die Probanden an der Versorgung von COVID-19-Patienten mitwirkten. SUN et al. [20] fanden demgegenüber keine signifikanten Unterschiede im Belastungserleben. LI et al. [11] zeigten sogar für hochexponiertes Personal eine niedrigere PTBS-Symptomlast, was mit der späten Evaluation und einem hohen Anteil an externen Kräften begründet wurde.
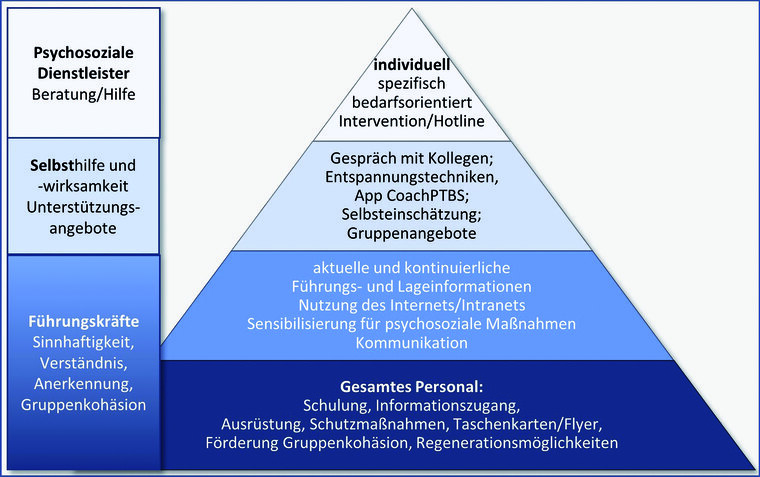
Abb. 2: „Betreuungspyramide“ zur Prävention und ggf. Intervention bei psychischen Belastungen
Diskussion
Die dargestellten Studienergebnisse zu den psychosozialen Folgen der COVID-19-Pandemie auf betreuendes Personal zeigen ein besonderes hohes Ausmaß an Belastungen oder Erkrankungen. Diese müssen aber auch im regionalen Kontext gesehen werden. Ein Großteil der Arbeiten stammte nicht nur aus dem asiatischen Raum, sondern fokussierte zumindest mit Teilstichproben das Epizentrum China, insbesondere die Region Hubei bzw. die Millionenstadt Wuhan [2][5-11][13-16][19-22][25-28][30-33]. Die dortige Lage im Frühjahr 2020 ist vermutlich nicht mit der durchgehend geordneten Versorgungssituation in den BwKrhs zu vergleichen. Die Prävalenzraten gehen auch aufgrund der unterschiedlichen Zusammensetzung der Untersuchungskollektive weit auseinander. Gerade die Multisite-Studien weisen auf die regional sehr unterschiedlichen Belastungen hin [10][26][32]. Auch müssen transkulturelle Untersuchungen abgewartet werden. Eine erste kürzlich durchgeführte Untersuchung einer deutsch-chinesischen Bevölkerungsstichprobe zeigte ein geringeres Stresserleben in der deutschen Stichprobe und auch keine geschlechtsspezifischen Unterschiede. Geschlechtsspezifische Unterschiede im Belastungserleben (gerade bezüglich des Stresserlebens) sind jedoch in anderen Untersuchungen auch bei Rettungskräften und militärischem Personal nachgewiesen worden [23][24], was für Unterschiede in der emotionalen und kognitiven Verarbeitung spricht.
Europäische Untersuchungen [4][16][26] zeigten konstant höhere professionsspezifische Belastungsmomente bezüglich Disstress, Ermüdung, Ängsten für medizinisches Personal. Diese waren bei Pflegekräften am stärksten ausgeprägt. Dies scheint vor allem dann der Fall, wenn diese sehr nah in die COVID-19-Versorgung eingebunden sind. Denkbar ist, dass diese Effekte sich desto stärker abzeichnen, je mehr die Regionen, deren Krankenhäuser und deren Pflegekräfte an ihre Belastungsgrenzen kommen und beispielsweise Regeneration, Logistik und auch der Behandlungsprozess nicht mehr bestmöglich sichergestellt werden [15][16][18][19].
Sicher lassen sich die Ergebnisse somit nur in Teilen auf Deutschland und den Sanitätsdienst übertragen. Eine Überschätzung ist vor allem durch die Erhebungsmethodik mittels webbasierter Kurzfragebogen wahrscheinlich. Zudem ist bei Querschnittsbefragungen keine Aussage möglich, wie der Gesundheitszustand des Personals vor der Pandemie aussah. Hilfsweise dienten dafür in den meisten Stichproben Kontrollgruppen.
Schlussfolgerung
Anerkennung, positive Rückmeldungen, regelmäßige Lageinformationen und Schutzausrüstung sind als einfache, in vielen Studien geforderte Basismaßnahmen einer Betreuungspyramide eng mit dem psychischen Wohlbefinden des Personals verbunden und scheinen geeignet, höhere Risiken abzumildern. Im BwKrhs Berlin wurden beispielsweise niedrigschwellige Informationsportale in Intranet und im Krankenhausinformationssystem eingerichtet, videobasierte Lageinformationen des Kommandeurs und Schulungsvideos produziert, aber auch ein holistisches, integratives psychosoziales Betreuungs- und Unterstützungskonzept etabliert, das die besonderen multiprofessionellen Möglichkeiten eines BwKrhs nutzt. Die Bundeswehr bietet mit dem Sozialdienst, der Seelsorge, mit dem Psychologischen Dienst, aber auch mit Möglichkeiten der truppenärztlichen, psychiatrischen sowie psychotherapeutischen Unterstützung gerade an den BwKrhs einzigartige niedrigschwellige psychosoziale Versorgungmöglichkeiten. Diese Angebote müssen pandemiebedingt um neue digitale Instrumente für Beratung und Therapie, z. B. in Form einer Online-Sprechstunde ergänzt werden, um eine lückenlose, risikoarme Betreuung sicherstellen zu können.
Die Literaturanalyse zeigte zudem, dass sich medizinisches Personal um Angehörige und Familie des eigenen Lebensumfeld sorgte. Gerade der „Lockdown“ zeigte deutlich, wie familiäre Betreuungsengpässe die Arbeit in den Krankenhäusern negativ beeinflussen können. Hier sind die Führungskräfte auf allen Ebenen mit ihrem Verständnis und dem Aufzeigen von Lösungen gefragt, damit das wesentlichste psychoprotektive Element, die familiäre soziale Unterstützung, wirken kann.
Literatur
- Daugherty AM, Arble EP: Prevalence of mental health symptoms in residential healthcare workers in Michigan during the covid-19 pandemic. Psychiatry Res 2020; 291: 113266. mehr lesen
- Du J, Dong L, Wang T, Yuan C, Fu R, Zhang L, Liu B, Zhang M, Yin Y, Qin J, Bouey J, Zhao M, Li X. Psychological symptoms among frontline healthcare workers during COVID-19 outbreak in Wuhan. Gen Hosp Psychiatry 2020: S0163-8343(20)30045-1. mehr lesen
- Elbay RY, Kurtulmuş A, Arpacıoğlu S, Karadere E: Depression, anxiety, stress levels of physicians and associated factors in Covid-19 pandemic. Psychiatry Res 2020; 290: 113130. mehr lesen
- García-Fernández L, Romero-Ferreiro V, López-Roldán PD, Padilla S, Calero-Sierra I, Monzó-García M, Pérez-Martín J, Rodriguez-Jimenez R: Mental health impact of COVID-19 pandemic on Spanish healthcare workers. Psychol Med 2020; 27: 1-3. mehr lesen
- Guo X, Wu L, Yu X, Sun Z, Liu W: Mental Health Care for Military Personnel in the COVID-19 Epidemic. Mil Med 2020: usaa127. mehr lesen
- Hou T, Zhang T, Cai W, Song X, Chen A, Deng G, Ni C: Social support and mental health among health care workers during Coronavirus Disease 2019 outbreak: A moderated mediation model. PLoS ONE 2020; 15(5): e0233831. mehr lesen
- Huang Y, Zhao N: Generalized anxiety disorder, depressive symptoms and sleep quality during COVID-19 outbreak in China: a web-based cross-sectional survey. Psychiatry Res 2020; 288: 112954. mehr lesen
- Kang L, Ma S, Chen Met al.: Impact on mental health and perceptions of psychological care among medical and nursing staff in Wuhan during the 2019 novel coronavirus disease outbreak: A cross-sectional study. Brain Behav Immun 2020; 87: 11-17. mehr lesen
- Lai J, Ma S, Wang Y al.: Factors Associated With Mental Health Outcomes Among Health Care Workers Exposed to Coronavirus Disease 2019. .JAMA Netw Open 2020; 3(3): e203976. mehr lesen
- Li Z, Ge J, Yang M, Feng J et al.: Vicarious traumatization in the general public, members, and non-members of medical teams aiding in COVID-19 control. Brain Behav Immun 2020; 88: 916-919. mehr lesen
- Li X, Yu H, Bian G et al.: Prevalence, risk factors, and clinical correlates of insomnia in volunteer and at home medical staff during the COVID-19. Brain Behav Immun 2020; 87: 140-141. mehr lesen
- Liberati A, Altman DG, Tetzlaff J et al.: The PRISMA statement for reporting systematic reviews and meta-analyses of studies that evaluate health care interventions: explanation and elaboration. PLoS Med 2009; 6(7): e1000100. mehr lesen
- Liu CY, Yang YZ, Zhang XM, Xu X, Dou QL, Zhang WW, Cheng ASK: The prevalence and influencing factors in anxiety in medical workers fighting COVID-19 in China: a cross-sectional survey. Epidemiology and Infection 2020; 148: e98, 1–7. mehr lesen
- Liu S, Heinz A: Cross-Cultural Validity of Psychological Distress Measurement During the Coronavirus Pandemic. Pharmacopsychiatry 2020: 10.1055/a-1190-5029. mehr lesen
- Lu W, Wang H, Lin Y, Li L: Psychological status of medical workforce during the COVID-19 pandemic: A cross-sectional study. Psychiatry Res 2020; 288: 112936. mehr lesen
- Que J, Shi L, Deng J, Liu J et al.: Psychological impact of the COVID-19 pandemic on healthcare workers: a cross-sectional study in China. Gen Psychiatr 2020; 33(3): e100259. mehr lesen
- Rossi R, Socci V, Pacitti F, Di Lorenzo G, Di Marco A, Siracusano A, Rossi A: Mental Health Outcomes Among Frontline and Second-Line Health Care Workers During the Coronavirus Disease 2019 (COVID-19) Pandemic in Italy. JAMA Netw Open 2020; 3(5): e2010185. mehr lesen
- Shechter A, Diaz F, Moise N et al.: Psychological distress, coping behaviors, and preferences for support among New York healthcare workers during the COVID-19 pandemic. Gen Hosp Psychiatry 2020; 66: 1-8. mehr lesen
- Song X, Fu W, Liu X et al.: Mental health status of medical staff in emergency departments during the Coronavirus disease 2019 epidemic in China. Brain Behav Immun 2020; 88: 60-65. mehr lesen
- Sun D, Yang D, Li Y et al.: Psychological impact of 2019 novel coronavirus (2019-nCoV) outbreak in health workers in China. Epidemiol Infect 2020; 148: e96. mehr lesen
- Tu ZH, He JW, Zhou N: Sleep quality and mood symptoms in conscripted frontline nurse in Wuhan, China during COVID-19 outbreak: A cross-sectional study. Medicine (Baltimore) 2020; 99(26): e20769. mehr lesen
- Wang S, Xie L, Xu Y, Yu S, Yao B, Xiang D: Sleep disturbances among medical workers during the outbreak of COVID-2019. Occup Med (Lond) 2020; 70(5): 364-369. mehr lesen
- Wesemann U, Zimmermann P, Bühler A, Willmund GD: Gender Differences in Hostility and Aggression Among Military Healthcare Personnel After Deployment. J Womens Health (Larchmt) 2017; 26(10): 1138. mehr lesen
- Wesemann U, Zimmermann PL, Mahnke M, Butler O, Polk S, Willmund G: Burdens on emergency responders after a terrorist attack in Berlin. Occup Med (Lond) 2018; 68(1): 60-63. mehr lesen
- Wu K, Wei X: Analysis of Psychological and Sleep Status and Exercise Rehabilitation of Front-Line Clinical Staff in the Fight Against COVID-19 in China. Med Sci Monit Basic Res 2020; 26: e924085. mehr lesen
- Wu W, Zhang Y, Wang P et al.: Psychological stress of medical staffs during outbreak of COVID-19 and adjustment strategy J Med Virol. 2020; 10.1002/jmv.25914. mehr lesen
- Yang S, Kwak SG, Ko EJ, Chang MC: The Mental Health Burden of the COVID-19 Pandemic on Physical Therapists. Int J Environ Res Public Health 2020; 17(10): 3723. mehr lesen
- Yin Q, Sun Z, Liu T, Ni X, Deng X, Jia Y, Shang Z, Zhou Y, Liu W: Posttraumatic stress symptoms of health care workers during the corona virus disease 2019. Clin Psychol Psychother 2020; 27(3): 384-395. mehr lesen
- Zerbini G, Ebigbo A, Reicherts P, Kunz M, Messman H: Psychosocial burden of healthcare professionals in times of COVID-19 - a survey conducted at the University Hospital Augsburg. Ger Med Sci 2020; 18: Doc05. mehr lesen
- Zhang C, Yang L, Liu S et al.: Survey of Insomnia and Related Social Psychological Factors Among Medical Staff Involved in the 2019 Novel Coronavirus Disease Outbreak. Frontm Psychiatry 2020; 11: 306. mehr lesen
- Zhang SX, Liu J, Afshar Jahanshahi A, Nawaser K, Yousefi A, Li J, Sun S. At the height of the storm: Healthcare staff's health conditions and job satisfaction and their associated predictors during the epidemic peak of COVID-19. Brain Behav Immun 2020; 87: 144-146. mehr lesen
- Zhu J, Sun L, Zhang L et al.: Prevalence and Influencing Factors of Anxiety and Depression Symptoms in the First-Line Medical Staff Fighting Against COVID-19 in Gansu. Front Psychiatry 2020; 11: 386. mehr lesen
- Zhu Z, Liu Q, Jiang X, Manandhar U et al.: The psychological status of people affected by the COVID-19 outbreak in China. J Psychiatr Res 2020; 129: 1-7. mehr lesen
Manuskriptdaten
Eingereicht: 10. Juli 2020
Angenommen: 10. August 2020
Zitierweise
Willmund GD, Youssef Y,Helms C, Bühler A, Zimmermann P, Wesemann U: Psychosoziale Folgen bei medizinischem Personal nach dem Einsatz in der Corona-Pandemie – ein systematisches Literaturreview. WMM 2020; 64(9): e27.
Für die Verfasser
Oberstarzt Dr. Gerd-Dieter Willmund
Bundeswehrkrankenhaus Berlin
Psychotraumazentrum der Bundeswehr
Scharnhorstraße 13, 10115 Berlin
E-Mail: gerddieterwillmund@bundeswehr.org
Manuscipt data
Submitted: 10 July 2020
Accepted: 10 August 2020
Citation
Willmund GD, Youssef Y, Helms C, Buehler A, Zimmermann P, Wesemann U: Psychosocial impact on medical personnel fighting the Corona pandemic – a systematic literature review. WMM 2020; 64(9): e27.
For the authors
Colonel (MC) Dr. Gerd-Dieter Willmund, Oberstarzt
Bundeswehr Hospital Berlin
Bundeswehr Psychotrauma Centre
Scharnhorstrasse 13, D-10115 Berlin
E-Mail: gerddieterwillmund@bundeswehr.org
1 Tabelle 2 befindet sich als Anhang am Ende des Beitrags.
Anhang
Tab. 2: Ergebnisse des systematischen Literatur-Review
|
Autor |
Region |
Stichprobe |
Inventar |
Zusammenfassung der Hauptergebnisse |
|
Daugherty AM & Arble EP, 2020 [1] |
US |
n=113 HCW |
PCL-5 DASS |
Gesamtprävalenz für PTBS, Depression, Angststörungen oder Disstress lag bei 35,4 ٪. Alter, Profession und Geschlecht hatten keinen Einfluss. Protektiv wirkte dabei soziale Unterstützung im beruflichen als auch im familiären Umfeld. Symptomlasterhöhend wirkten Veränderungen der beruflichen Aufgaben. |
|
Du J et al., 2020 [2] |
CHN, 02/2020 |
n=144 HCW Querschnitt via Online-Survey |
PSS BDI-II BAI |
Prävalenz: 12,7 ٪ der HCW mindestens Symptome einer leichtgradigen Depression bzw. 20,1 ٪ Angstsymptome. 59,0 ٪ zeigten einen mittelschweren bis schweren wahrgenommenen Stress. Häufiger trat dies bei weiblichem Personal, ortansässigem, hochexponiertem Personal, bei schlechterem Training, bei fehlender psychologischer Unterstützung, fehlendem Selbstwirksamkeitserleben, fehlender familiärer Unterstützung und bei schlechterer Schlafqualität auf. Angstsymptome traten zusätzlich bei erhöhtem Stresserleben, mangelndem Wissen über COVID-19, bei höherem Bildungsabschluss oder bei Infektionen von Familie und Freunden verstärkt auf. |
|
Elbay RY et al., 2020 [3] |
TUR |
n=442 HCW |
DAS-21 |
Prävalenz: 64,7 ٪ der HCW zeigten Symptome einer Depression, 51,6 ٪ Angstzustände und 41,2 ٪ Stress. Das Arbeiten an vorderer Linie war mit höherer Wochenarbeitszeit, erhöhter Anzahl an betreuten COVID19-Patienten, geringerer Unterstützung durch Gleichaltrige und Vorgesetzte, geringerer logistischer Unterstützung und geringerer COVID-19-assoziierter Fachkompetenz assoziiert. |
|
García-Fernández L et al., 2020 [4] |
ESP |
n=1786 Querschnitt via Online-Survey |
HARS ASDI |
HCW höhere Symptomlast von akutem Stress als Non-HCW, Angst und Depression keine wesentlichen Gruppenunterschiede. Pflegekräfte in allen Dimensionen signifikant höhere Belastungen als andere HCW-Subgruppen. Die Belastungen waren beim infizierten HCW in allen Dimensionen stärker ausgeprägt als bei nicht infiziertem HCW. Zufriedenheit mit Informationen und Verfügbarkeit von Schutzausrüstung korrelieren mit emotionalem Wohlbefinden. |
|
Guo X et al., 2020 [5] |
CHN |
n=642 HCW mil Querschnitt via Online-Survey |
PHQ-9 |
Besonderheit: Militärstichprobe, Sanitätsdienst (CHN) |
|
Hou T et al., 2020 [6] |
CHN 02/2020 |
n=1472 HCW |
SSRS CD-RISC SCL-90 |
Besonderheit: Untersuchung zur Resilienz und des protektiven Faktors soziale Unterstützung |
|
Huang Y, Zhao N, 2020 [7] |
CHN 02/2020 |
n=7236 |
SDS |
Prävalenz (Schlafstörung): 23,6 ٪ des HCW (signifikant mehr als andere Professionen). Arbeitsintensität, längere Arbeitszeiten, weniger Regeneration waren damit assoziiert. |
|
Kang L et al., 2020 [8] |
CHN |
n=994 HCW Querschnitt via Online-Survey |
PHQ-9 |
Prävalenz (Depression): leichtgradig 34,4 ٪ der HCW, mittelgradig 22,4 ٪, schwergradig 6,2 ٪. |
|
Lai J 2020 et al. 2020 [9] |
CHN |
n=1257 HCW |
PHQ-9 IES-R |
Prävalenz: Depressionen 50,4 ٪, Angstzuständen 44,6 ٪. Schlaflosigkeit 34,0 ٪, Disstress 71,5 ٪. |
|
Li Z et al., 2020 [11] |
CHN 02/2020 |
n=740 |
VTQ |
COVID-Pflegekräfte zeigten niedrige PTBS-Belastung als „non-COVID“ Pflegekräfte oder Allgemeinbevölkerung. Zwischen non-frontline HCW und Allgemeinbevölkerung zeigten sich keine signifikanten Unterschiede. |
|
Li X et al., 2020 [10] |
CHN 02/2020 |
n=948 HCW |
AIS |
Besonderheit: Untersuchung zweier unterschiedlich stark betroffener Regionen. |
|
Liu CY et al., 2020 [13] |
CHN 02/2020 |
n=512 HCW |
SAS |
Prävalenz (Angststörungen): 12,5 ٪ der HCW. Nach Adjustierung der soziodemografischer Merkmale (Geschlecht, Alter, Bildung und Familienstand) erzielte medizinisches Personal, das direkten Kontakt zur Behandlung infizierter Patienten hatte, höhere Angstwerte als Personal, das keinen direkten Kontakt hatte (β-Wert = 2.33, CI 0,65-4,00; P = 0.0068). Ein ähnlicher Trend wurde beim medizinischen Personal aus der Provinz Hubei im Vergleich zu den HCW aus anderen Teilen Chinas beobachtet (β-Wert = 3,67, CI 1,44–5,89; P = 0.0013). Höhere Angstwerte erzielten COVID-19-Verdachtsfälle im Vergleich zu Nichtverdachtsfällen (β-Wert = ٤,٤٤, CI ١,٥٥–٧,٣٣; P = ٠.0028). |
|
Lu W et al., 2020 [15] |
CHN |
n=2299 HCW |
NRS HAMD |
Prävalenz (Angstsymptome): 70,6 ٪ des kurativen vs. 58,4 ٪ des administrativen Personals klagten (p <0.001). |
|
Que J et al., 2020 [16] |
CHN |
n=2285 HCW |
GAD-7 ISI |
Prävalenz: Angstsymptome 46,04 ٪, Depression 44,37 ٪ und Schlafstörung 28,75 ٪. |
|
Rossi R, et al., 2020 [17] |
ITA |
n=1379 HCW Querschnitt via Online-Survey |
GPS |
Prävalenz: 49,38 ٪ PTBS, 24,73 ٪ depressive Symptome, 19,80 ٪ Angstsymptome, 8,27 ٪ Schlaflosigkeit, 21,90 ٪ Disstress. Weibliche HCW hatten höheres Risiko für Angstsymptome, Belastungsstörungen und Depression. An vorderer Linie eingesetzt zu sein, war mit Belaststörungen assoziiert. |
|
Shechter A et al., 2020 [18] |
US 04/2020 |
n=657 HCW |
PC-PTSD |
Prävalenz: akuter Stress bei 57 ٪, Depressionen 48 ٪ sowie Angstsymptome 33 ٪. Pflegekräfte zeigen höhere Symptomlast (Stress, Depression und Angst) als Ärzte bzw. administrativen Arbeitnehmern. Copingstrategien 59 ٪ durch körperliches Training. 33 ٪ hatten Interesse an Online-Beratungen durch Therapeuten. Prävalenz (Schlafstörungen): 45 ٪, der Anteil der Pflegekräfte war signifikant größer. Disstress war vor allem mit Gefühl des Kontrollverlusts, Angst vor Transmission von COVID19 in die eigene Familie, Sorge um die Gesundheit von Angehörigen, aber auch dem Erleben von strukturellen Defiziten wie Mangel an Tests und Schutzausrüstung assoziiert. |
|
Song X et al., 2020 [19] |
CHN 02-03/2020 |
n=14825 HCW Querschnitt via Online-Survey |
PCL-5 |
Besonderheit: späterer Erhebungszeitpunkt (Abfallen der ersten Pandemiewelle), evtl. geringere Prävalenz |
|
Sun D et al., 2020 [20] |
CHN |
n=442 HCW Querschnitt via Online-Survey |
IES |
Keine geschlechtsspezifischen Unterschiede im Arousal. Auswirkungen auf das Personal seien gering. |
|
Tu ZH et al., 2020 [21] |
CHN |
n=100 HCW |
PSQI |
Besonderheit: ausschließlich weibliches Pflegepersonal aus Wuhan/CHN |
|
Wang S et al., 2020 [22] |
CHN |
n=123 HCW Querschnitt via Online-Survey |
PSQI SAS SDS |
Prävalenz von Schlafstörungen lag bei 38 ٪, deren Auftreten mit Angst- und Depressionssymptome assoziiert waren. |
|
Wu K & Wei X, 2020 [25] |
CHN |
n=120 |
SCL90-R |
Somatisierung, Depression, Angst waren beim COVID-19-exponierten medizinischen Personal höher als normal. Stress-, Depressionssymptome waren in der Versuchsgruppe in höherem Ausmaß als in der normalen, nichtexponierten Kontrollgruppe (P <0.05) vorhanden. Zudem zeigte die Versuchsgruppe eine schlechtere Schlafqualität. Die Prävalenz für mäßiggradige Schlaflosigkeit betrug 61,67 ٪ (schwergradige Schlaflosigkeit 26,67 ٪). |
|
Wu W et al., 2020 [26] |
CHN 02-03/2020 |
n=4268 |
In allen Regionen in China medizin. Personal höhere Belastungsschwere als KG (Studenten) gezeigt; Wuhan-Gruppe zeigte signifikant höhere Ängste vor der eigenen Infektion oder Infektion der Familie (p <0.05), schlechte Schlafqualität, Bedarf an psycholog. Unterstützung, Verärgerung über eigene Infektion (p=<0.01) an. Hinweise auf Expositionseffekt. |
|
|
Yang S et al., 2020 [27] |
KOR |
n=65 HCW -PT Querschnitt via Online-Survey |
PHQ-9 |
Prävalenz von Angstsymptomen und Depression 32,3 ٪ bzw. 18,5 ٪. RF: Angstsymptome zeigten sich häufiger, wenn die Personen Eltern von Kleinkindern waren, Depressionen zeigten sich eher bei Personen in der Altersgruppe 30-39 bzw. 50-59 Jahre. |
|
Yin Q et al., 2020 [28] |
CHN |
n=377 HCW |
PCL-5 PSQI |
Prävalenz von PTBS lag bei 3,8 ٪. Weibliches, medizinisches Personal war signifikant stärker betroffen. HCW mit höherem Expositionsniveau bewerteten auch signifikant mehr Hyperarousal. Es gab einen signifikanten Unterschied in der Schlafqualität zwischen Teilnehmern mit und ohne PTBS und zwischen verschiedenen Gruppen mit verschiedenen Kontaktfrequenzen |
|
Zerbini G et al., 2020 [29] |
DEU |
n=110 HCW |
PHQ |
Höheres Erleben von Stress, Ermüdung, depressiver Stimmung bei COVID-19-Station Pflegekräften im Vgl. zu Normalstation-Pflegekraft; bei ärztlichem Personal zeigte sich kein Unterschied. |
|
Zhang C et al., 2020 [30] |
CHN |
n=1563 Querschnitt via Online-Survey |
ISI |
Prävalenz von Depressions-, Angst- und Stresssymptomatik lag bei 50,7 ٪, 44,7 ٪, 73,4 ٪ Prävalenz Schlafstörungen bei 36,1 ٪, damit assoziierte Faktoren waren niedriger Bildungsstatus, ärztliche Profession, Tätigkeit auf Isolationsstation, Ängste über eigene Infektionsgefahr, Unsicherheit über Kontrolle der Pandemiesituation |
|
Zhang SX et al., 2020 [31] |
IRN 04/2020 |
n=304 HCW Querschnitt |
SF-12 PHQ-4 K6 |
Prävalenz Stresssymptome 20,1 ٪, Depression 20,6 ٪ and Angst 28,0 ٪. Weibliches Personal signifikant stärker von Disstress und Depression. COVID-19-positives Personal stärker von Disstress, Depression und Angst betroffen. Alter korreliert negativ mit mentaler aber positiv mit physischer Symptomlast. |
|
Zhu Z et al., 2020 [32] |
CHN |
n=922 Querschnitt via Online-Survey |
SCL90 |
2 Rekrutierungszeitpunkte; 71 ٪ medizin. Personal. Belastungsschwere war bei 2. Rekrutierung geringer. Wuhan hat höhere Belastungsschwere. Med. Personal hat höhere Belastung. 18.3 ٪ psych. Belastung. RF: weibl. Geschlecht; nimmt Belastung nach Epiphase ab? |
|
Zhu J et al., 2020 [33] |
CHN 02/2020 |
N=155 |
SDS SCSQ |
Prävalenzen (Ärzten n=79): Angstsymptomatik 11,4 ٪, Depressive Symptomatik 45,6 ٪ Prävalenzen (Pflegekräfte n=86): Angstsymptomatik 27,9 ٪ Depressive Symptomatik: 43,0 ٪ |
|
Abkürzungserklärung |
||||
|
Region |
CHN China, DEU Deutschland, ESP Spanien, KOR Südkorea, ITA Italien, USA Vereinigte Staaten von Amerika, |
|||
|
Stichprobe |
HCW Healthcare Worker (Medizinisches Personal) |
|||
|
Inventare |
AISDI Acute Stress Disorder Inventory, AIS Athens Insomnia Scale. BAI Beck Anxiety Inventory (BAI), BDI Beck Depression Inventory, CES-D Center for Epidemiologic Studies Depression Scale, CD-RISC, Connor-Davidson Resilience scale, DASS Depression Anxiety Stress Scale; GAD-2 General Anxiety Disorder 2 Items, GAD-7 General Anxiety Disorder 7 Items, GPS Global Psychotrauma Screen, HAMA Hamilton Anxiety Scale, HAMD Hamilton Depression Scale, IES Impact of Event Scale, ISI Insomnia Symtoms Inventory K6 K-6 Distress Scale, LOT-R Life Orientation Test revised, MBI Maslach Burnout Inventory, NRS Numeric Rating Scale, PC-PTSD Primary Care PTSD, PCL-C Posttraumatic Stress Disorder Checklist for DSM-5 civil, PHQ Patient Heath Questionnaire, PSQI Pittsburgh Sleep Quality Index, PSS Perceived Stress Scale SAS self-rating anxiety scale, SCSQ simplified coping style questionnaire, SCL90 Symptom Checklist 90, SCL90-R Symptom Checklist 90 revised, SDS self-rating depression scale, SF-12 Short Form Survey 12 Items, SRQ-20 Self-Reporting Questionnaire-20, SSRS Social Support Rating Scale, VTQ Vicarious Traumatization Questionnaire |
|||
|
Ergebnisse |
CI Konfidenzintervall, RF Risikofaktoren, OR Odd‘s Ratio |
|||